Хроническая сердечная недостаточность в российской федерации: что сегодня мы знаем и что должны делать


Опубликована Авг. 1, 2016
Последнее обновление статьи Окт. 13, 2022
Аннотация
Представлен анализ трех эпидемиологических исследований (ЭПОХА-ХСН, ЭПОХА-Госпиталь-ХСН и ЭПОХА-Декомпенсация-ХСН). За 16 лет в РФ распространенность хронической сердечной недостаточности (ХСН) выросла достоверно от 4,9% (1998г) до 10,2% (2014г), р-0,01. При этом число пациентов с ХСН ІІІ-ІѴ ФК увеличилось значительнее: от 1,2% (1998г) до 4,1% (2014г), р-0,002. Это произошло за счет достоверного увеличения возраста выборки больных с 64,0±11,9 лет (1998г) по 69,9±12,2 лет (2014г), р-0,02; увеличения весомости этиологических причин ишемической болезни сердца и перенесенного инфаркта миокарда. Общая смертность больных любого ХСН составляет 6% в год. Показатель зависит от низкой частоты назначений блокаторов РААС и бета-блокаторов на амбулаторном этапе с использованием низких доз лекарственных средств, что не позволяет контролировать АД и частоту сердечных сокращений. Пациенты с декомпенсацией ХСН, которым потребовалась госпитализация в стационар, достоверно старше, чем в общей популяции (72,9±10,5 лет), хотя гендерные различия остались в пользу женщин, как и в общей популяции. 58,2% пациентов поступили в стационар с неконтролируемой гипертонией и у 70,5% пациентов диагностирован ритм выше 80 уд./ мин. Общая смертность у больных ХСН составила 25,1% (46,4% погибло в течение года при сформировавшейся гипотонии и 22,1% — при сохраненном уровне АД). Госпитальная летальность составила 6,8%. Риски смертности увеличивались за счет повторных госпитализаций по поводу декомпенсации, отсутствия в терапии блокаторов РААС или бета-блокаторов.
Ключевые слова
Этиология, эффективность лечения, декомпенсация, ХСН, распространённость
Хроническая сердечная недостаточность (ХСН), являясь финалом сердечно-сосудистого континуума [1], приводит к максимальным рискам ухудшения течения не только этиологических причин, но и декомпенсации самой ХСН, повторным госпитализациям, что значительно удорожает ведение данной категории пациентов [2, 3]. Декомпенсация ХСН часто приводит к смертельному исходу, что становится социально-экономической проблемой для государства. Проблема профилактики декомпенсаций и создание базиса стабильного течения ХСН является одной из главнейших задач кардиологического медицинского сообщества, что заставляет считать данное направление одним из приоритетных в медицине [4]. В Российской Федерации (РФ) создана стройная система борьбы с сердечнососудистыми заболеваниями, но за счет постоянного увеличения числа больных ХСН большое количество пациентов находится под патронажем врачей амбулаторно-поликлинического звена, которые не готовы последовательно и методично заниматься с данной категорией больных, что снижает эффективность лечения и профилактики осложнений в популяции пациентов. Так как ХСН является одной из приоритетных причин сердечно-сосудистой смертности, создавшаяся ситуация в РФ не позволяет снизить показатели смертности от всей структуры сердечнососудистых заболеваний.
Данная статья представляет анализ эпидемиологической ситуации с ХСН, эффективности лечения последней в реальной клинической практике и причин высокой смертности от данного заболевания.
В основу статьи положены три эпидемиологических исследования — ЭПОХА-ХСН (1998 (пилот), 2000, 2002, 2007 и 2014гг (пилот)), ЭПОХА-Госпи- таль-ХСН (2005г) и ЭПОХА-Декомпенсация-ХСН (2015г) [5-11]. Дизайн исследования ЭПОХА-ХСН заключается в создании репрезентативной выборки (19503 респондентов) в 10 субъектах европейской части РФ (республики Татарстан, Чувашии, Пермского и Ставропольского края, Нижегородской, Воронежской, Оренбургской, Кировской, Рязанской, Саратовская областей) [7, 8]. Для выявления пациентов с ХСН среди респондентов в репрезентативной выборке были определены мягкие и жесткие критерии постановки диагноза. К мягким критериям относились: наличие сердечно-сосудистого заболевания (артериальной гипертонии, ишемической болезни сердца, перенесенного острого инфаркта миокарда, перенесенного острого нарушения мозгового кровообращения, перемежающая хромота, пороки сердца), одышки при медленной ходьбе или тяжелее и легкой слабости. Жесткими критериями постановки диагноза ХСН были наличие сердечнососудистого заболевания, одышки при медленной ходьбе и тяжелее, тахикардии (частота сердечных сокращений выше 80-ти уд./мин), отеков любой выраженности и слабости любой интенсивности [7]. Для уточнения диагноза и установления истинной распространенности ХСН за период с 2003 по 2005гг были госпитализированы пациенты с предположительным диагнозом ХСН по мягким и жестким критериям в стационары из четырех регионов: Нижегородской, Рязанской, Кировской областей, Чувашской республики (ЭПОХА-Госпиталь-ХСН) [9]. Распространенность ХСН І-ІѴ ФК была подтверждена в госпитале по мягким критериям в 78,8% случаев. Для пациентов по жестким критериям, которые чаще соответствуют ПІ-ІѴ ФК, диагноз был подтвержден в 92,8% случаев [9, 10].
Прогноз жизни и эффективность терапии больных ХСН после декомпенсации, которая потребовала госпитализации в стационар и применения петлевых диуретиков внутривенно, изучался в исследовании ЭПОХА-Декомпенсация-ХСН. В анализ включены пациенты с декомпенсацией ХСН (750 человек) после сплошной проработки историй болезней всех поступивших пациентов с 01 июля 2014г по 01 июля 2015г в крупный стационар города Нижний Новгород с последующим изучением эффективности лечения и прогноза жизни в течение одного года после выписки из стационара на амбулаторном этапе в 10-ти поликлиниках Нижнего Новгорода [11].
Результаты
Проведенная верификация диагноза в исследовании ЭПОХА-Госпитализация-ХСН показала, что истинная распространенность ХСН любого функционального класса (ФК) в европейской части РФ составила 7,0% и ХСН ІП-ІѴ ФК - 2,1%. При использовании коэффициента достоверности (78,8% по мягким критериям и 92,8% по жестким) можно утверждать, что за 16 лет в РФ число пациентов с ХСН достоверно выросло от 4,9% (1998г) до 10,2% (2014г), р=0,01. При этом, число пациентов с ХСН ПІ-ІѴ ФК увеличилось значительнее: от 1,2% (1998г) до 4,1% (2014г), р=0,002. В 1998г при пересчете на популяцию РФ (146693000) число пациентов с любым ФК ХСН было около 7188000 человек, а в 2015 году (146270000) число больных увеличилось в 2 раза — 14919000 [12, 13]. За 16 лет наблюдения в 3,4 раза стало больше тяжелых пациентов с ХСН ПІ-ІѴ ФК: с 1760000 до 5997000 человек.
Увеличение числа пациентов с ХСН связано с большей эффективностью медикаментозной терапии основных этиологических причин синдрома, внедрение системы первичных сосудистых отделений и высоких медицинских технологий в РФ. Это приводит к увеличению продолжительности жизни и увеличению риска формирования ХСН в популяции.
Средний возраст выборки больных ХСН за исследуемый период стал достоверно выше: 64,0+11,9 (1998г), 67,0+11,0 (2000г), 68,3+11,7 (2007г) и 69,9+12,2 (2014г), р=0,02. Госпитальный этап уточнил частотное распределение по ФК ХСН среди всех пациентов: I ФК - 22,7%; II ФК - 47,4%; III ФК - 25,1% и IVФК — 4,7% случаев. Каждый третий пациент с ХСН имеет тяжелый ФК.
За последние 16 лет значительно изменилась весомость этиологических причин. Хотя основными этиологическими причинами остались артериальная гипертония и ишемическая болезнь сердца, мы отметили, что за последние 7 лет значительно увеличилась весомость как этиологической причины перенесенного острого инфаркта миокарда, сахарного диабета и хронической формы фибрилляции предсердий (ФП) (табл. 1). Отмечается значительное снижение числа пациентов с пороками сердца, связанное с низким риском формирования ревматических пороков сердца, и неготовностью врачей первичного звена выставлять диагноз атеросклеротического поражения клапанов. Также этиологическими причинами оказались хроническая обструктивная болезнь легких (13,0%), пароксизмальная форма ФП (7,5%), перенесенные в анамнезе миокардит (3,6%) и эндокардит (1,0%) и дилатационная кардиомиопатия (ДКМП= 0,8%), которые были выявлены на госпитальном этапе исследования [9].
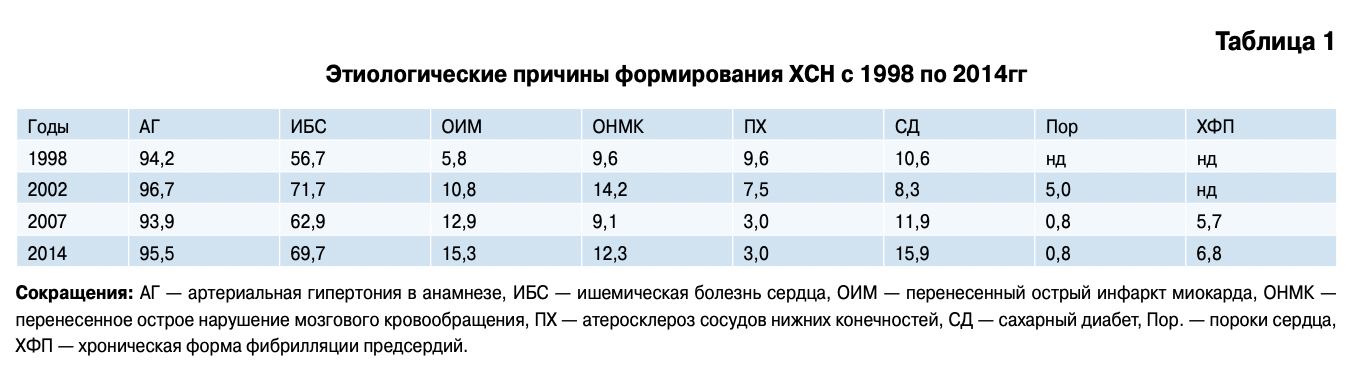
Анализ некоторых факторов риска формирования и прогрессирования ХСН за 16-ти летний период показал, что злоупотребление алкоголем (от 26,7% до 34,8% (р=0,045)) и ожирение (от 31,6% до 46,9% (р=0,04)) выросло среди исследуемых пациентов. Частота курения (от 11,4% до 12,1%) и занятия физической активностью в виде утренней гимнастики или дистанционной ходьбы (от 9,1% до И,2%) достоверно не изменились.
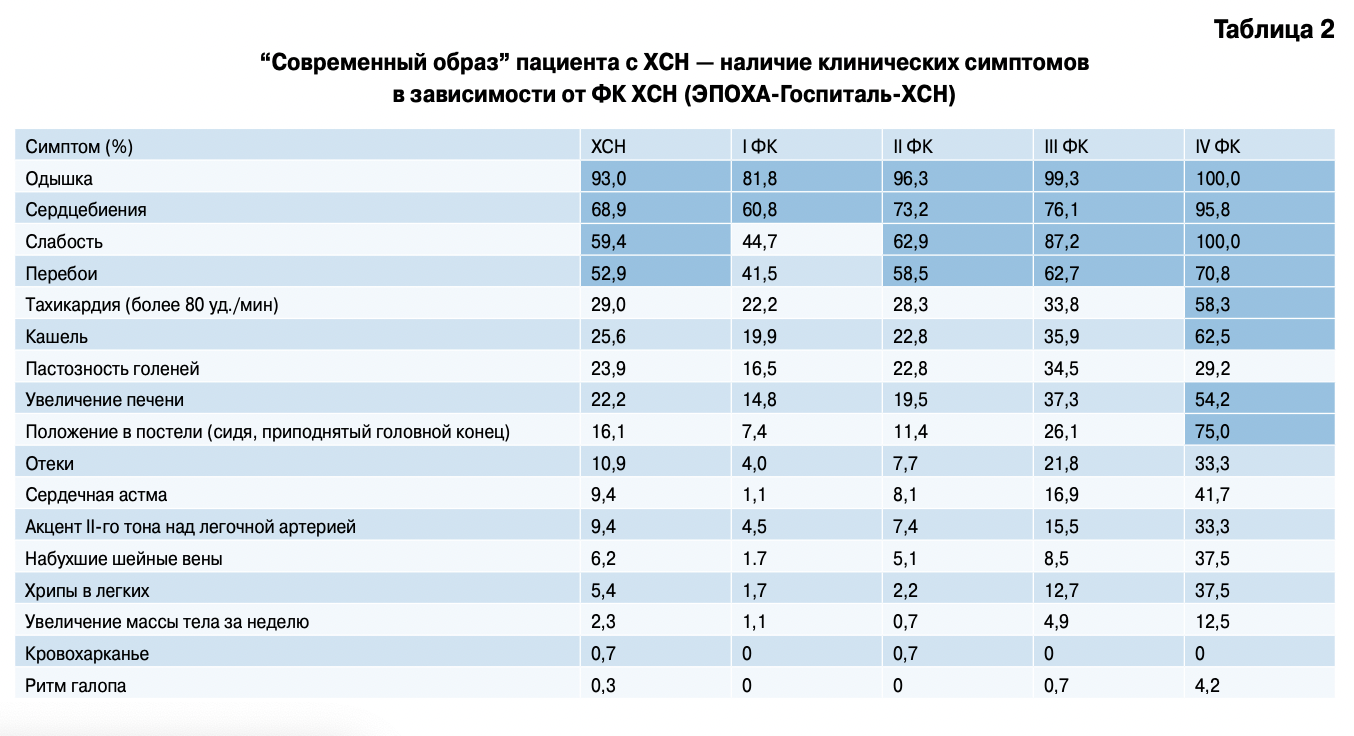
Проведенный анализ клинических симптомов больных ХСН показал, что основным клиническим проявлением ХСН остаются сердцебиения (68,9%), одышка (93,0%) и слабость (59,4%). Перебои в сердце и тахикардия более 80 уд./мин были диагностированы у 52,9% и 29,0% пациентов, соответственно. Наиболее чувствительные симптомы декомпенсации, такие как пастозность голеней, отеки, хрипы в легких и увеличение печени были установлены только у больных высоких ФК ХСН (табл. 2). Частое использование блокаторов ренин-ангиотензин-альдостероновой системы (РААС) и петлевых диуретиков приводит к уменьшению числа пациентов, которые имеют клинически выраженные симптомы ХСН [14], что на современном этапе амбулаторной помощи требует использование контроля веса у пациентов с ХСН для исключения скрытых отеков, так же, как и показателей гемодинамики ежедневно для профилактики декомпенсации ХСН.
Среди всех больных ХСН применение ингибиторов ангиотензинпревращающего фермента (ИАПФ) увеличилось с 24,3% в 1998г до 69,3% в 2014г. Такая же закономерность выявлена в частоте приемов бета- блокаторов (ББ): от 15,3% до 43,3%. Использование комбинаций ИАПФ и ББ остается среди больных ХСН довольно редким, хотя и данный показатель из года в год увеличивается: от 18,3% в 1998г до 31,7% в 2014г. Чаще всего пациенты принимают комбинацию блокатора РААС с диуретиком или с антагонистом кальция, что у врачей реальной клинической практики ассоциировано с лечением артериальной гипертонии.
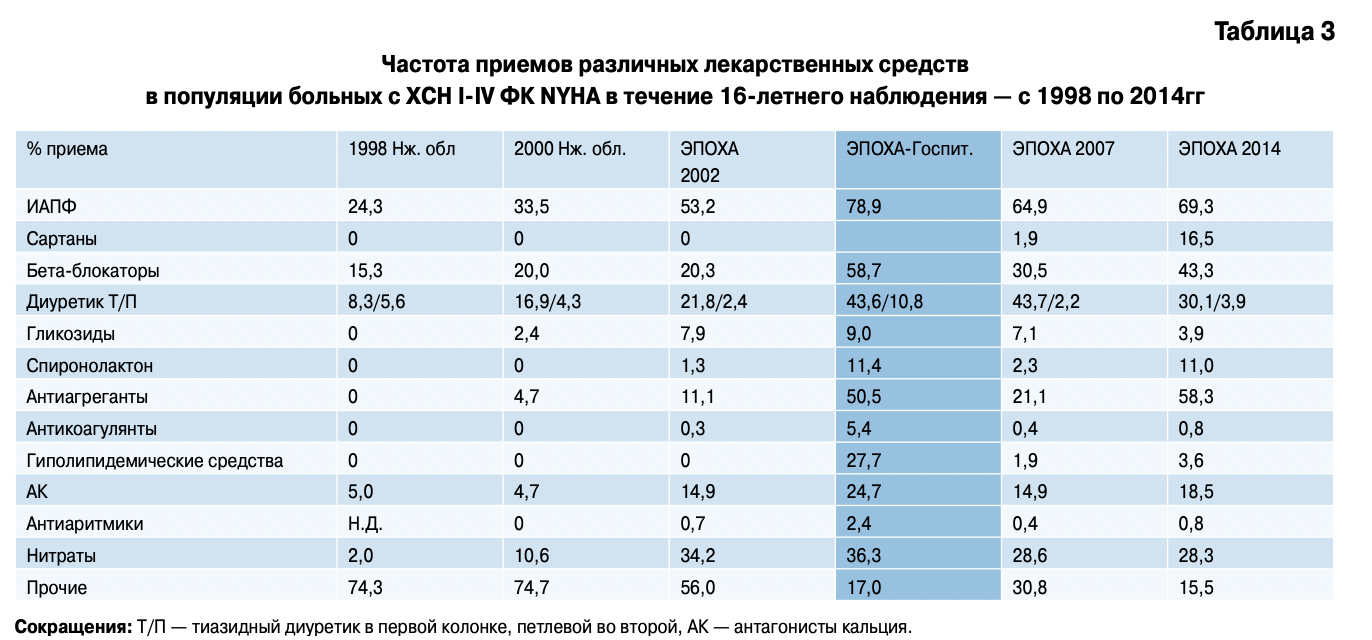
После проведения исследования ЭПОХА-Госпиталь-ХСН и через два года последующего среза показали, что назначение современной терапии и достижение эффективных доз чаще встречается на госпитальном этапе лечения, чем на амбулаторном (табл. 3). Данный феномен мы назвали синдромом ускользания эффективности лечения больных ХСН. Снижение частоты приемов всех основных лекарственных средств, включая диуретики и гликозиды, были достоверно снижены через два года после проведения госпитального этапа [15].
При довольно хорошем охвате терапии основными лекарственными средствами в популяции больных ХСН в 2014г, дозы препаратов остаются минимальными. С 1998г по 2014г было отмечено только увеличение дозы принимаемых ИАПФ. Дозы сарганов, которые довольно часто назначаются при ХСН (16,5%), и ББ остаются низкими. В 2014г выявлена отрицательная тенденция в применении более низких доз ББ. У наиболее часто принимаемого ББ — бисопролола за 7 лет снизилась средняя суточная доза с 5,3+2,9 мг до 4,9+1,8 мг в сутки, второго по частоте применения — метопролола тартарта с 54,1+35,7 до 47,6+20,8 мг в сутки. Хотя не получены достоверные различия, но мы выявили такую же тенденцию в случае применения метопролола сукцината и карведилола. Частота приемов метопролола сукцината и карведилола очень редкие, а дозы настолько малы, что популяционный анализ не имеет никакого смысла. В 2014-2015гг достижение частоты сердечных сокращений ниже 70 уд./мин было диагностировано всего лишь у 41,8% пациентов, а уровень АД ниже 140/80 мм рт.ст. при случайном измерении установился у 11,4% пациентов. Число пациентов, принимающих постоянно петлевые диуретики, в течение всего периода наблюдения не превышали 3-4%, что в четыре раза меньше, чем на этапе госпитального исследования. Ранее было показано, что каждый третий пациент имеет тяжелые ФК ХСН, что с большей вероятностью требует назначения петлевых диуретиков.
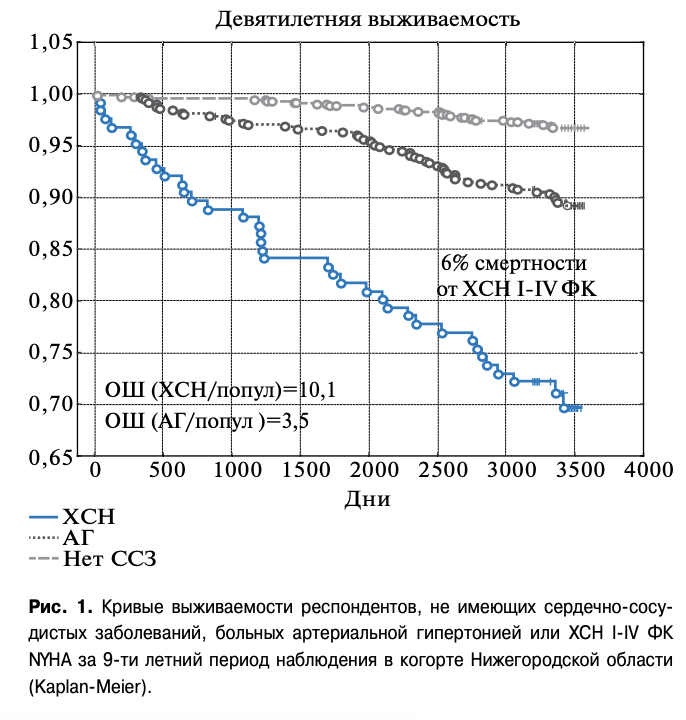
За счет низкой частоты применения комбинации основных лекарственных средств при наличии ХСН, их недостаточная доза, частое прерывание базисного лечения приводило к очень высокой общей смертности пациентов любого функционального класса ХСН, которая составила 6,0%, что оказалось выше популяционной в 10,1 раза (ОШ =10,1, р<0,0001). Достоверность различий (р=0,04) общей смертности среди популяции больных ХСН по сравнению с популяцией, не имеющих сердечно-сосудистых заболеваний, сформировалась уже через 90 дней наблюдения (рис. 1).
В исследовании ЭПОХА-Декомпенсация-ХСН включенные пациенты были достоверно старше, чем в исследовании репрезентативной выборки: 72,9+10,5 лет (мужчины — 70,6+10,9 лет, женщины — 74,6+9,8 лет, р<0,0001). Женщин в исследовании (56,8%) было также достоверно больше, чем мужчин (43,2%), р=0,001 [И].
Декомпенсация ХСН представлена основными клиническими диагнозами: постинфарктный и атеросклеротический кардиосклероз, хроническая форма ФП, ассоциированная с неэффективным контролем частоты сердечных сокращений, пароксизмальная ФП, хроническое легочное сердце. 9,6% пациентов имели ДКМП различных этиологий. Гипертонический криз в структуре декомпенсаций ХСН составил только 2,7%.
Синдромы декомпенсации, по поводу которых больные ХСН были госпитализированы, распределились на отек легких (1,6%), острую левожелудочковую недостаточность (18,5%), прогрессирование явлений асцита и анасарки (21,1%) или декомпенсации с увеличением отеков, появлением застойных хрипов в легких, что привело к нестабильной гемодинамике (58,5%).
При поступлении в стационар установлены были средние показатели уровней САД 141,1±30,5 ммрт.ст. и ДАД 83,8+15,1 мм рт.ст. Основная часть пациентов поступила с выраженной тахикардией — 93,9+27,7 уд./мин. У 58,2% пациентов при поступлении в стационар диагностирована неконтролируемая гипертония, у 22,4% пациентов уровень АД находился в пределах 120/80-139/89 мм рт.ст. и ниже 120/80 мм рт.ст. — у 19,4% больных. У 70,5% пациентов диагностирована тахикардия выше 80 уд./мин.
Средняя ФВ у мужчин оказалась 46,4+13,3%, что достоверно ниже, чем у женщин — 53,3+12,2% (р<0,001). ФВ ниже 35% была определена у 13,1% пациентов (20,5% — у мужчин и 7,9% — у женщин, р<0,0001). ФВ выше 55% диагностирована у 38,3% пациентов (26,6% — у мужчин и 46,4% — у женщин, р<0,0001). Среди женщин отмечается приоритет ХСН с сохраненной ФВ, у мужчин такой закономерности не отмечено.
Постоянная терапия лекарственными средствами после выписки из стационара в течение года была отмечена только у 21,5% пациентов с АД >120/80 мм рт.ст. и 42,9% — у больных с гипотонией (АД <120/80 мм рт.ст.). В течение года после выписки на каждого пациента с АД выше 120/80 мм рт.ст. пришлось 2,0+1,3 смены терапии, а с гипотонией — 1,6+0,7 смены лечения (р=0,02). К смене терапии относились переход с ИАПФ на сартан и обратно или замена одного ББ на другой, часто на нерекомендованный для лечения ХСН.
Все группы основных лекарственных средств на амбулаторном этапе претерпели снижение частоты приемов и уменьшение доз принимаемых препаратов. Мы подтвердили синдром ускользания эффекта терапии на амбулаторном этапе, который был сделан в 2007г по данным ЭПОХА-ХСН. Наиболее часто прекращение приемов отмечено было среди пациентов с ХСН, принимающих ББ (26,6%) и антагонисты минералокортикоидных рецепторов (54,7%). Почти у всех пациентов с ХСН (92,6%) после выписки отсутствовала тактика титрации блокаторов РААС или ББ до оптимальных доз.
В течение года не получали постоянно блокаторы РААС 33,0% пациентов, ББ — 38,6%, из них только 2,7% больных имело прямое противопоказание — бронхиальная астма. 8,3% пациентов получали верапамил или дилтиазем. Дозы петлевых диуретиков также претерпевали изменения без какой-либо закономерности. Снижение или увеличение дозы петлевого диуретика никак не связано было с изменением веса пациента или наличием у пациента симптомов декомпенсации. Динамика веса представлена в медицинских картах амбулаторного больного только среди 1,2% больных. Показатель эффективного контроля гемодинамики и веса в течение года составил всего 0,2% среди всех больных ХСН.
Распространенность любой формы ФП составила среди пациентов с АД выше 120 мм рт.ст. 47,4%, а при гипотонии — 41,7% (р=0,5). В выписном эпикризе диагноз хронической формы ФП выставлен у 35,6% больных. Среди пациентов с постоянной формой ФП антикоагулянты назначались не более чем в 30% случаев (24,6% — варфарин, 4,6% — новые оральные антикоагулянты) при выписке. Эффективный контроль МНО не был выявлен ни у одного больного после выписки в течение года исследования. В среднем частота проведения контроля МНО составила 2,6±1,4 анализа за год на одного пациента.
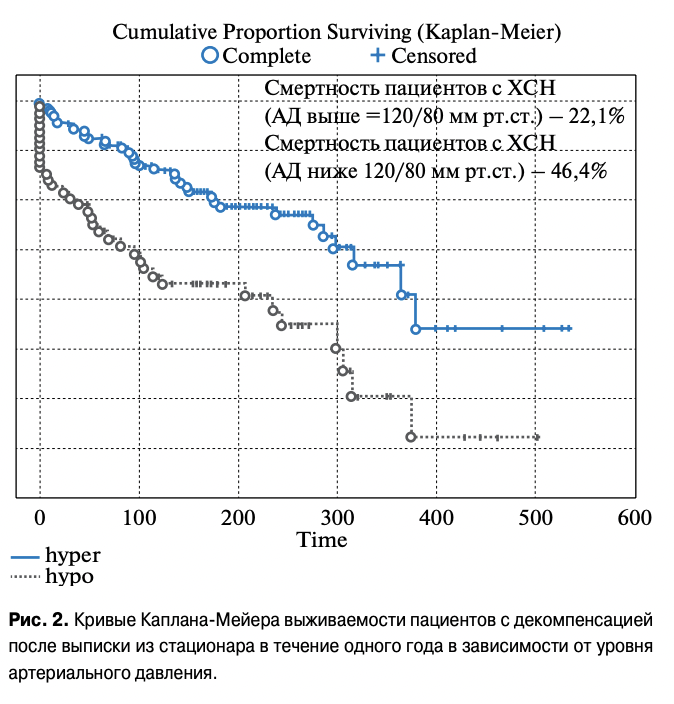
Госпитальная летальность достигла 6,8%. Основная часть пациентов погибло в первые сутки поступления в стационар, которые имели тяжелую гипотонию, острую почечную недостаточность, пневмонию. Проведенный анализ выживаемости в течение года больных ХСН после выписки из стационара показал, что общая смертность составила 25,1% в наблюдаемой группе. 46,4% пациентов погибло в течение года при сформировавшейся гипотонии, и 22,1% больных умерло при уровне АД выше 120/80 мм рт.ст. Данные представлены на рисунке 2.
Риски смертности зависели от числа повторных госпитализаций по поводу декомпенсации в течение года: отношение шансов (ОШ) достигло 1,35, р=0,04. Отсутствие приема блокаторов РААС достоверно увеличивает смертность среди пациентов после случая декомпенсации ХСН в течение года в 4,5 раза, р<0,0001. Женщины более чувствительны к отсутствию блокаторов РААС (ОШ =5,7, р<0,0001), чем мужчины (ОШ =2,6, р=0,02). Отсутствие в терапии ББ имеет такую же тенденцию: риски смерти увеличиваются в 2,2 раза (р<0,0001). Женщины также оказались более чувствительными к отмене ББ (ОШ =3,5, р<0,0001), чем мужчины (ОШ =1,3, р=0,44). Смена схем лечения (ИАПФ на сартан или одного ББ на другой) повышает риски смертельного исхода в течение года в 2,3 раза. Отсутствие контроля синусового ритма в пределах 60-70-ти уд./мин против тахикардии выше 80-ти уд./мин повышает риски смертельного исхода в течение года в 2,0 раза, гипотония ухудшает прогноз в 2,1 раза. Замена ББ на антагонисты кальция (верапамил или дилтиазем) повышает риски смертельного исхода больных ХСН в течение года в 4,2 раза.
На базе клиники, в которой проходило исследование ЭПОХА-Декомпенсация-ХСН, был открыт Центр по лечению ХСН. Задачами Центра являются: сформировать регистр пациентов с ХСН, ежемесячно перезванивать всем пациентам, включенным в регистр и при ухудшении состояния приглашать на прием в амбулаторный консультативный кабинет при Центре. С марта по июль 2016г в регистр включено 956 пациентов с ХСН П-ІѴ ФК, которые прошли лечение в клинике и выписаны с рекомендациями. Согласились сотрудничать с консультативным Центром 59% пациентов. По ФК после проведения теста 6-ти минутной ходьбы пациенты распределились: с I ФК — 13,2%, со II ФК - 38%, с III ФК - 34,7% и IV ФК - 14,1%. За месяц после выписки из стационара у 30% пациентов уже произошли изменения в терапии: снижение доз препаратов, уменьшение числа групп лекарственных средств.
Из отказавшихся пациентов (41%) причины отказа были различными: “тяжело ездить”, “не верят в медиков”, “все равно принимать ничего не буду, так как очень дорого”, “может приду позднее, но сейчас некогда”. В телефонной беседе пациенты не могли назвать лекарственные средства, которые они принимали или самостоятельно дома снижали дозы и число лекарственных средств.
Таким образом, в РФ число пациентов с ХСН растет. За счет фактора дожития и применения современной медикаментозной терапии и хирургических пособий категория более тяжелых пациентов (III и IV ФК), как с низкой ФВ, так и с сохраненной ФВ, более агрессивно увеличивается, чем с I и II ФК. Хотя охват терапией больных ХСН увеличивается, но ее эффективность не растет, так как используются низкие дозы препаратов, курсовым методом с частой сменой схем лечения. Настораживает факт снижения принимаемых доз ББ в течение последних семи лет наблюдения. Все выше сказанное создает базис для высокого риска декомпенсаций больных ХСН и смертности. При анализе выживаемости больных после госпитализации по поводу декомпенсации ХСН установлено, что отмена блокаторов РААС и ББ, перевод больных на антагонисты кальция провоцируют повторные госпитализации и смертность. В течение последних 16-ти лет увеличилась комор- бидность больных ХСН, что предопределяет в последующие годы увеличение числа пациентов с более тяжелыми ФК ХСН.
Сложившаяся ситуация в РФ с профилактикой и лечением ХСН не позволит изменить уровни смертности от сердечно-сосудистых заболеваний. Мы подошли к потребности изменений самой организации лечебно-профилактических мероприятий в РФ с созданием Центров ХСН при крупных лечебных учреждениях и сегодня необходимо думать о включении в классификатор болезней ХСН как самостоятельной единицы.
Благодарности. В заключение позвольте поблагодарить всех участников исследований ЭПОХА и, особенно, руководителей центров: Артемьеву Е. Г. и Маленкову В. Ю. (Институт усовершенствования врачей, Чебоксары), Іалявича А. С. и Камалова ЕМ. (Казанский государственный медицинский университет, Казань), Кечеджиеву С. Г. (Ставропольский государственный медицинский университет, Ставрополь), Козиолову Н. А. (Пермская государственная медицинская академия им. академика Е.А. Вагнера, Пермь), Якушина С.С. и Смирнову Е.А. (Рязанский государственный медицинский университет имени академика И.П. Павлова, Рязань), Тарловскую Е.И. и Порошину Е.А. (Кировская государственная медицинская академия, Киров), Сайфутдинова Р. И. (Оренбургская государственная медицинская академия, Оренбург), Полякова Д.С., Бадина Ю.В., Щербинину Е. В., Валикулову Ф.Ю., Вайсберг А. Р. (Нижегородская государственная медицинская академия, Нижний Новгород)
Литература
- Dzau V. The cardiovascular continuum and renin-angiotensin-aldosterone system blockade. Journal of Hypertension, Supplement 23, no. 1 (2005): S9-S17.
- Stewart S. Financial aspects of heart failure programs of care. Eur J Heart Fail. 2005; 12 (7): 423-8.
- Klersy C, Silvestri AD, Gabutti G, et al. Economic impact of remote patient monitoring: an integrated economic model derived from a meta-analysis of randomized controlled trials in heart failure. Eur J Heart Fail. 2011; 13(12), 450-9.
- Stewart S, Jenkins A, Buchan S, et al. The current cost of heart failure to the National Health Service in the UK. Eur J Heart Fail. 2002; 4 (8): 361-71.
- Shcherbin Ina EV, Mareev V4i, Fomin, et al. The use of beta-blockers in patients with heart failure in the Nizhny Novgorod region. The data of real clinical practice (1998-2000). Zhumal serdechnaya nedostatochnost 2001; 2, 2: 52-3. Russian (ЩербининаB., Мареев В.Ю., Фомин И. В. и др. Применение бета-блокаторов у больных с сердечной недостаточностью в Нижегородской области. Данные реальной клинической практики (1998-2000 годы). Журнал сердечная недостаточность 2001; 2, 2: 52-3).
- Fomin IV, Mareev VYu, Shcherbinina EV. The prevalence of heart failure and the effectiveness of the therapy depending on the severity of the disease. Zhurnal serdechnaya nedostatochnost 2001; 3, 2: 69-70. Russian (Фомин И. В., Мареев В.Ю., Щербинина Е. В. Показатели распространенности сердечной недостаточности и эффективности ее терапии в зависимости от тяжести заболевания. Журнал сердечная недостаточность 2001; 3, 2: 69-70).
- Fomin IV, Belenkov 4iN, Mareev Vyu, et al. The prevalence of chronic heart failure in the European part of the Russian Federation (part 1) — EHPOHA-HSN. Zhurnal serdechnaya nedostatochnost 2006; 7, 1 (35): 4-7. Russian (Фомин И. В., Беленков Ю. H., Мареев В. Ю. и др. Распространенность хронической сердечной недостаточности в европейской части Российской Федерации (часть 1) — данные ЭПОХА-ХСН. Журнал сердечная недостаточность 2006; 7, 1 (35): 4-7).
- Fomin IV, Belenkov VUN, Mareev Vyu, et al. The prevalence of chronic heart failure in the European part of the Russian Federation (part 2) — EHPOHA-HSN. Zhurnal serdechnaya nedostatochnost 2006; 7, 3 (37): 112-5. Russian (Фомин И. В., Беленков Ю. H., Мареев В. Ю. и др. Распространенность хронической сердечной недостаточности в европейской части Российской Федерации (часть 2) — данные ЭПОХА-ХОН. Журнал сердечная недостаточность 2006; 7, 3 (37): 112-5).
- BelenkovЧі N, Mareev WU, Ageev FT et al. The true prevalence of CHF in the European part of the Russian Federation (hospital stage). Zhumal serdechnaya nedostatochnost цинская академия, Киров), Сайфутдинова P. И. (Оренбургская государственная медицинская академия, Оренбург), Полякова Д. С., Бадина Ю.В., Щербинину Е. В., Валикулову Ф. Ю., Вайсберг А. Р. (Нижегородская государственная медицинская академия, Нижний Новгород).
- Belenkov41 N, Mareev Wu, Ageev FT, et al. The etiological reasons for the formation of CHF in the European part of the Russian Federation (hospital stage). Zhurnal serdechnaya nedostatochnost 2011; 12, 6: 333-8. Russian (Беленков Ю. H., Мареев В.Ю., Агеев Ф.Т., и др. Этнологические причины формирования ХСН в европейской части Российской Федерации (госпитальный этап). Журнал сердечная недостаточность. 2011; 12, 6:333-8).
- Polyakov DS, Fomin IV, Valikulova F4i, et al. The epidemiological program EHPOHA-HSN: Decompensation of chronic heart failure in clinical practice (EHPOHA-HSN). Zhumal serdechnaya nedostatochnost 2016, in print. Russian (Поляков Д.С., Фомин И.В., Валикулова Ф.Юи др. Эпидемиологическая программаЭПОХА-ХСН: Декомпенсация хронической сердечной недостаточности в реальной клинической практике (ЭПОХА- Д-ХСН). Журнал сердечная недостаточность. 2016, в печати).
- The population of the Russian Federation by cities, urban settlements and districts as at 1 January 1999, M., Goskomstat Rossi!, 1999, p. 10. Russian (Численность населения Российской Федерации по городам, поселкам городского типа и районам на 1 января 1999 г, М., Госкомстат России, 1999, с. 10).
- The Department of economic and social Affairs of the United Nations. The population division. 2015 Revision of World Population Prospects. Statdata.ru. Russian (Департамент по экономическим и социальным вопросам ООН. Отдел народонаселения. 2015 Revision of World Population Prospects. www.Statdata.ru).
- Belenkov 4iN, Mareev Wu, Ageev FT, et al. The modem image of the patient with CHF in the European part of the Russian Federation (hospital stage). Zhurnal serdechnaya nedostatochnost. 2011; 12, 5: 255-9. Russian (Беленков Ю.Н., Мареев В. Ю., АгеевФ.Т, и др. Современный образ пациента с ХСН в европейской части Российской Федерации (госпитальный этап). Журнал сердечная недостаточность. 2011; 12,5: 255-9).
- Fomin IV, Polyakov DS. B-biockers yesterday, today, tomorrow: will they be able to stay in the group of essential medicines? Sistemnye gipertenzii. 2011; 2: 36-42. Russian (Фомин И. В., Поляков Д. С. В-адреноблокаторы вчера, сегодня, завтра: смогут ли они остаться в группе основных лекарственных средств? Системные гипертензии. 2011;2:36-42).





