Российский национальный консенсус гестационный сахарный диабет: диагностика, лечение, послеродовое наблюдение?


Опубликована Апрель 1, 2012
Последнее обновление статьи Ноя. 23, 2022
Аннотация
Данный документ представляет собой согласованное мнение экспертов Российской ассоциации эндокринологов и экспертов Российской ассоциации акушеров-гинекологов о критериях диагностики гестационного сахарного диабета (ГСД) и других нарушений углеводного обмена во время беременности. Это мнение базируется на анализе резуль- татов крупнейшего многонационального исследования HAPO (Hyperglycemia and Adverse Pregnancy Outcomes Study), включавшего более 23 тыс. беременных женщин. Проект неоднократно рассматривался на заседаниях рабочей группы, был представлен в виде устных докладов на VI Всероссийском конгрессе эндокринологов с международным участием ? Современные технологии в эндокринологии? и на Всероссийском междисциплинарном образовательном конгрессе ? Осложненная беременность и преждевременные роды: от вершин науки к повседневной практике?
Ключевые слова
Макросомия, перораль- ный глюкозотолерантный тест, диагностика, беременность, диабетическая фетопатия, глюкоза венозной плазмы, гестационный сахарный диабет
Распространенность гестационного сахарного диабета (ГСД) во всем мире неуклонно растет. Частота ГСД в общей популяции разных стран варьирует от 1% до 14%, составляя в среднем 7% [1–8]. Указанные вариации обусловлены различиями в способах его диагностики и напрямую связаны с распространенностью сахарного диабета 2 типа (СД2) в отдельных этнических группах.
Исследование HAPO (Hyperglycemia and Adverse Pregnancy Outcomes – Гипергликемии и Неблагоприятных Исходов Беременности), проведенное в 2000–2006 гг., показало, что используемые критерии диагностики ГСД требуют пересмотра [9–12]. Так, среди наблюдаемых женщин неблагоприятные исходы беременности прямо пропорционально возрастали, начиная со значительно более низкого уровня гликемии, чем принятый в настоящее время в качестве критерия ГСД.
В 2008 г. в г. Пасадене (США) Международной ассоциацией групп изучения диабета и беременности (International Association of Diabetes and Pregnancy Study Groups (IADPSG)) были предложены для обсуждения новые критерии диагностики ГСД, основанные на результатах исследования HAPO, включавшего более 23 тыс. беременных женщин [13]. В течение 2010–2011 гг. ряд развитых стран (США, Япония, Германия, Израиль и др.) самостоятельно приняли эти новые критерии, руководствуясь результатами НАРО исследования и следующими положениями ВОЗ/ IDF:
- ГСД представляет серьезную медико-социальную проблему, т.к. в значительной степени увеличивает частоту нежелательных исходов беременности для матери и для плода (новорожденного);
- ГСД является фактором риска развития ожирения, СД2 и сердечно-сосудистых заболеваний у матери и у потомства в будущем;
- беременность – это состояние физиологической инсулинорезистентности, поэтому сама по себе является значимым фактором риска нарушения углеводного обмена;
- понятия «СД», «манифестный (впервые выявленный) СД во время беременности» и непосредственно «ГСД» требуют четкой клинико-лабораторной дефиниции;
- требуются единые стандарты диагностики и лечения нарушений углеводного обмена во время беременности.
Эксперты Российской ассоциации эндокринологов и эксперты Российской ассоциации акушеров-гинекологов в результате многократных обсуждений данного вопроса пришли к выводу о необходимости принятия новых критериев диагностики ГСД и других нарушений углеводного обмена во время беременности. Это мнение базируется на анализе результатов крупнейшего многонационального исследования HAPO. На основании согласованного мнения был создан проект Российского консенсуса по диагностике и лечению ГСД, который был опубликован в журнале «Сахарный диабет» (2012; 2: 2–6) и вынесен на широкое обсуждение.
31.05.2012 г. в рамках VI Всероссийского конгресса эндокринологов «Современные технологии в эндокринологии» состоялось секционное заседание «Беременность и эндокринные заболевания», на котором был рассмотрен и обсужден проект Консенсуса.
28.09.2012 г. в рамках XIII Всероссийского научного форума «Мать и дитя» состоялся круглый стол «Гестационный сахарный диабет. Альянс акушеров и эндокринологов», на котором были рассмотрены дополнения и замечания к проекту, поступившие в ходе обсуждения.

15.10.2012 г. прошло очередное заседание экспертной рабочей группы. Рабочая группа после обсуждения пришла к необходимости отказаться от проведения глюкозотолерантного теста (ПГТТ) у беременных высокой группы риска (до 24 нед беременности). Основанием для этого послужили следующие соображения:
- принятие критериев, рекомендованных IADPSG, исключает понятие «стратификации» беременных по группам риска;
- доказательная база для «отрезных» точек ПГТТ с 75 г глюкозы в HAPO-study была получена только для сроков беременности 24–32 недели.
Определение
ГСД – это заболевание, характеризующееся гипергликемией, впервые выявленной во время беременности, но не соответствующей критериям «манифестного» СД (табл. 1, 2).
Если глюкоза венозной плазмы натощак <5,1 ммоль/л и через 1 час в ходе перорального ПГТТ <10,0 ммоль/л, а через 2 часа ≥7,8 ммоль/л и <8,5 ммоль/л (что соответствует нарушенной толерантности к глюкозе у небеременных), то для беременных это будет вариантом нормы.
Интерпретацию результатов тестирования проводят акушеры-гинекологи, терапевты, врачи общей практики. Специальной консультации эндокринолога для установки факта нарушения углеводного обмена во время беременности не требуется.
Диагностика нарушения углеводного обмена во время беременности
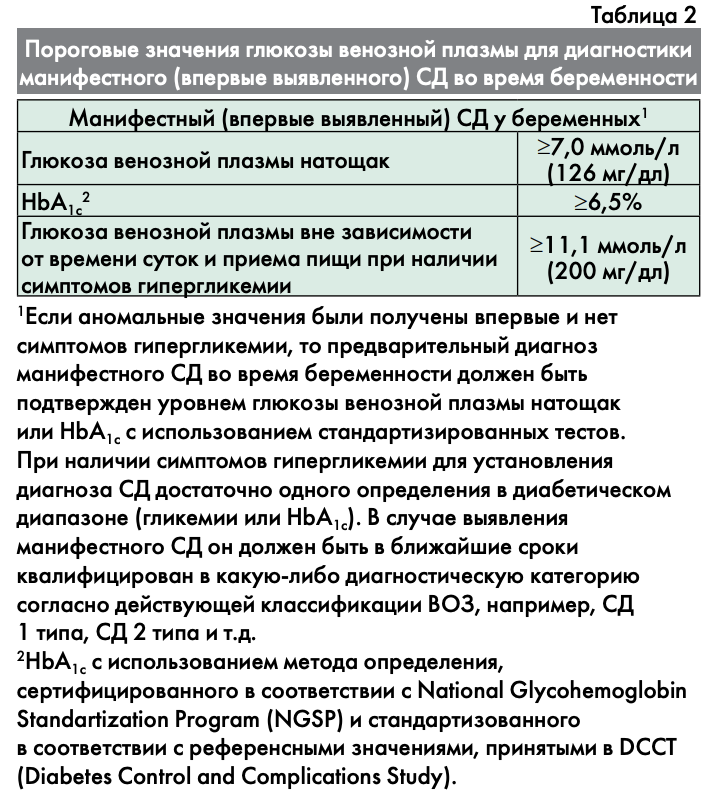
Диагностика нарушений углеводного обмена при беременности проводится в 2 фазы (рис. 1).
1 ФАЗА – проводится при первом обращении беременной к врачу.
При первом обращении беременной к врачу любой специальности на сроке до 24 недель в обязательном порядке проводится одно из следующих исследований:
- глюкоза венозной плазмы натощак (определение глюкозы венозной плазмы проводится после предварительного голодания в течение не менее 8 часов и не более 14 часов);
- HbA1c с использованием метода определения, сертифицированного в соответствии с National Glycohemoglobin Standartization Program (NGSP) и стандартизованного в соответствии с референсными значениями, принятыми в DCCT (Diabetes Control and Complications Study);
- глюкоза венозной плазмы в любое время дня вне зависимости от приема пищи.
В том случае, если результат исследования соответствует категории манифестного (впервые выявленного) СД (табл. 2), уточняется его тип в соответствии с Алгоритмами специализированной медицинской помощи больным сахарным диабетом [14], и больная немедленно передается для дальнейшего ведения эндокринологу.
Если уровень HbA1c<6,5% или случайно определенный уровень глюкозы плазмы <11,1, то проводится определение глюкозы венозной плазмы натощак: при уровне глюкозы венозной плазмы натощак ≥5,1 ммоль/л, но <7,0 ммоль/л устанавливается диагноз ГСД (табл. 1).
2 ФАЗА – проводится на 24–28-й неделе беременности.
Всем женщинам, у которых не было выявлено нарушение углеводного обмена на ранних сроках беременности, между 24-й и 28-й неделями проводится ПГТТ с 75 г глюкозы. Оптимальным временем для проведения ПГТТ, по мнению экспертов, считается срок 24–26 недель. В исключительных случаях ПГТТ с 75 г глюкозы может быть проведен вплоть до 32 недели беременности (высокий риск ГСД, размеры плода по данным УЗ-таблиц внутриутробного роста ≥75 перцентиля, УЗ‑признаки диабетической фетопатии).
Правила проведения ПГТТ
ПГТТ с 75 г глюкозы является безопасным нагрузочным диагностическим тестом для выявления нарушения углеводного обмена во время беременности.
Интерпретация результатов ПГТТ может проводиться врачом любой специальности: акушером, гинекологом, терапевтом, врачом общей практики, эндокринологом.
Тест выполняется на фоне обычного питания (не менее 150 г углеводов в день), как минимум, в течение 3 дней, предшествующих исследованию. Тест проводится утром натощак после 8–14-часового ночного голодания. Последний прием пищи должен обязательно содержать 30–50 г углеводов. Пить воду не запрещается. В процессе проведения теста пациентка должна сидеть. Курение до завершения теста запрещается. Лекарственные средства, влияющие на уровень глюкозы крови (поливитамины и препараты железа, содержащие углеводы, глюкокортикоиды, β-адреноблокаторы, β-адреномиметики), по возможности, следует принимать после окончания теста.
ПГТТ не проводится:
- при раннем токсикозе беременных (рвота, тошнота);
- при необходимости соблюдения строгого постельного режима (тест не проводится до момента расширения двигательного режима);
- на фоне острого воспалительного или инфекционного заболевания;
- при обострении хронического панкреатита или наличии демпинг-синдрома (синдром резецированного желудка).
Определение глюкозы венозной плазмы выполняется только в лаборатории на биохимических анализаторах либо на анализаторах глюкозы. Использование портативных средств самоконтроля (глюкометров) для проведения теста запрещено.
Забор крови производится в холодную пробирку (лучше вакуумную), содержащую консерванты: фторид натрия (6 мг на 1 мл цельной крови) как ингибитор энолазы для предотвращения спонтанного гликолиза, а также EDTA или цитрат натрия как антикоагулянты. Пробирка помещается в воду со льдом. Затем немедленно (не позднее ближайших 30 минут) кровь центрифугируется для разделения плазмы и форменных элементов. Плазма переносится в другую пластиковую пробирку. В этой биологической жидкости и производится определение уровня глюкозы.
Этапы выполнения теста
1-й этап. После забора первой пробы плазмы венозной крови натощак уровень глюкозы измеряется немедленно, т.к. при получении результатов, указывающих на манифестный (впервые выявленный) СД или ГСД, дальнейшая нагрузка глюкозой не проводится и тест прекращается. При невозможности экспресс-определения уровня глюкозы тест продолжается и доводится до конца.
2-й этап. При продолжении теста пациентка должна в течение 5 минут выпить раствор глюкозы, состоящий из 75 г сухой (ангидрита или безводной) глюкозы, растворенной в 250–300 мл теплой (37–40°С) питьевой негазированной (или дистиллированной) воды. Если используется моногидрат глюкозы, для проведения теста необходимо 82,5 г вещества. Начало приема раствора глюкозы считается началом теста.
3-й этап. Следующие пробы крови для определения уровня глюкозы венозной плазмы берутся через 1 и 2 часа после нагрузки глюкозой. При получении результатов, указывающих на ГСД после 2-го забора крови, тест прекращается.
Пример формулировки диагноза
Гестационный сахарный диабет (на инсулинотерапии).
Ведение и лечение беременных с ГСД
Наблюдение акушерами-гинекологами, терапевтами, врачами общей практики в течение 1–2 недель:
- диетотерапия с полным исключением легкоусвояемых углеводов и ограничением жиров; равномерное распределение суточного объема пищи на 4–6 приемов;
- дозированные аэробные физические нагрузки в виде ходьбы не менее 150 минут в неделю, плавание в бассейне;
- самоконтроль выполняется пациенткой, результаты предоставляются врачу (табл. 3). Самоконтроль включает определение:
- ликемии с помощью портативных приборов (глюкометров) натощак, перед и через 1 час после основных приемов пищи;
- кетонурии или кетонемии утром натощак;
- артериального давления;
- шевелений плода;
- массы тела;
- ведение дневника самоконтроля и пищевого дневника.
При появлении кетонурии или кетонемии введение дополнительного приема углеводов (≈15 г) перед сном или в ночное время.
Показания к инсулинотерапии
- Невозможность достижения целевых уровней гликемии (два и более нецелевых значений гликемии) в течение 1–2 недель самоконтроля (табл. 3).
- Наличие признаков диабетической фетопатии по данным экспертного УЗИ, которая является косвенным свидетельством хронической гипергликемии [15–19].
Выявление УЗ-признаков диабетической фетопатии требует немедленной коррекции питания и, при наличии возможности, проведения суточного мониторирования глюкозы (CGMS).
УЗ-признаки диабетической фетопатии
- Крупный плод (размеры диаметра живота ≥75 перцентиля).
- Гепато-спленомегалия.
- Кардиомегалия/кардиопатия.
- Двуконтурность головки плода.
- Отек и утолщение подкожно-жирового слоя.
- Утолщение шейной складки.
- Впервые выявленное или нарастающее многоводие при установленном диагнозе ГСД (в случае исключения других причин многоводия).
При назначении инсулинотерапии беременную совместно ведут эндокринолог/терапевт и акушер-гинеколог. Схема инсулинотерапии и тип препарата инсулина (табл. 4) назначаются в зависимости от данных самоконтроля гликемии. Пациентка на режиме интенсифицированной инсулинотерапии должна проводить самоконтроль гликемии не менее 8 раз в день (натощак, перед едой, через 1 час после еды, перед сном, в 03.00 и при плохом самочувствии).
Пероральные сахароснижающие препараты во время беременности и грудного вскармливания противопоказаны!
Запрещается во время беременности использование биоподобных инсулиновых препаратов, не прошедших полную процедуру регистрации лекарственных средств и дорегистрационных клинических испытаний у беременных. Все инсулиновые препараты должны быть назначены беременным с обязательным указанием торгового наименования.
Госпитализация в стационар при выявлении ГСД или при инициации инсулинотерапии не обязательна и зависит лишь от наличия акушерских осложнений.
ГСД сам по себе не является показанием к досрочному родоразрешению и плановому кесареву сечению.
Послеродовое наблюдение и планирование последующей беременности
После родов у всех пациенток с ГСД отменяется инсулинотерапия. В течение первых трех суток после родов необходимо обязательное измерение уровня глюкозы венозной плазмы с целью выявления возможного нарушения углеводного обмена.
Пациентки, перенесшие ГСД, являются группой высокого риска по его развитию в последующие беременности и СД2 в будущем. Следовательно, эти женщины должны находиться под постоянным контролем со стороны эндокринолога и акушера-гинеколога.
- Через 6–12 недель после родов им следует рекомендовать: при уровне глюкозы венозной плазмы натощак <7,0 ммоль/л проводение ПГТТ с 75 г глюкозы (исследование глюкозы натощак и через 2 часа после нагрузки) для реклассификации степени нарушения углеводного обмена по категориям гликемии (норма, нарушенная толерантность к глюкозе, нарушенная гликемия натощак, СД) в соответствии с Алгоритмами специализированной медицинской помощи больным сахарным диабетом [14].
- Диету, направленную на снижение массы при ее избытке.
- Расширение физической активности
- Планирование последующих беременностей.
Информирование педиатров и подростковых врачей о необходимости контроля за состоянием углеводного обмена и профилактики СД2 у ребенка, мать которого перенесла ГСД.
Состав рабочей группы
ФГБУ Эндокринологический научный центр (ЭНЦ):
- Директор ФГБУ ЭНЦ, академик РАН и РАМН Дедов Иван Иванович, главный внештатный эндокринолог Министерства здравоохранения РФ
- Директор Института диабета ФГБУ ЭНЦ, член-корр. РАМН, д.м.н., проф. Шестакова Марина Владимировна, nephro@endocrincentr.ru
- Директор Института клинической эндокринологии ФГБУ ЭНЦ, академик РАМН, д.м.н., проф. Мельниченко Галина Афанасьевна
- Заместитель директора по научной работе ФГБУ ЭНЦ, д.м.н., проф. Фадеев Валентин Викторович
- Заведующий отделением программного обучения и лечения Института диабета ФГБУ ЭНЦ, д.м.н. Майоров Александр Юрьевич, education@endocrincentr.ru
- Ведущий научный сотрудник Института диабета ФГБУ ЭНЦ, д.м.н. Суркова Елена Викторовна,education@endocrincentr.ru
- Заведующий отделением диабетической стопы ФГБУ ЭНЦ, д.м.н., проф. Галстян Гагик Радикович
- Главный научный сотрудник Института клинической эндокринологии ФГБУ ЭНЦ, д.м.н. Григорян Ольга Рафаэльевна
- Научный сотрудник ФГБУ ЭНЦ Есаян Роза Михайловна
ГБУЗ МО Московский областной НИИ акушерства и гинекологии (МОНИИАГ):
- Директор ГБУЗ МО МОНИИАГ, академик РАМН Краснопольский Владислав Иванович
- Руководитель акушерского физиологического отделения ГБУЗ МО МОНИИАГ, д.м.н., проф. Петрухин Василий Алексеевич, 1akmoniiag@mail.ru
- Старший научный сотрудник терапевтической группы ГБУЗ МО МОНИИАГ, д.м.н. Бурумкулова Фатима Фархадовна, fatima-burumkulova@yandex.ru или burumkulova@mail.ru
ФГБУ Научный центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова (НЦАГиП):
- Директор ФГБУ НЦАГиП, академик РАМН, заслуженный деятель науки РФ, д.м.н., проф. Сухих Геннадий Тихонович
- Руководитель 1-го акушерского отделения ФГБУ НЦАГиП, д.м.н. Ходжаева Зульфия Сагдуллаевна
- Руководитель терапевтического отделения ФГБУ НЦАГиП, д.м.н. Рунихина Надежда Константиновна, runishi@rambler.ru
- Профессор курса экстрагенитальной патологии в акушерстве и гинекологии при кафедре семейной медицины ФППОВ ПМГМУ им. И.М. Сеченова, старший научный сотрудник акушерского обсервационного отделения ФГБУ НЦГиП, д.м.н. Коноводова Елена Николаевна
- Научный сотрудник 1-го акушерского отделения ФГБУ НЦГиП, к.м.н. Дегтярева Елена Ивановна eidegtyareva@gmail.ru
Московский научно-исследовательский клинический институт им. М.Ф. Владимирского (МОНИКИ):
- Главный эндокринолог Московской области, заведующий кафедрой клинической эндокринологии ФУВ МОНИКИ, д.м.н., проф. Древаль Александр Васильевич, dreval@diabet.ru
ГБОУ ВПО Российский национальный исследовательский медицинский университет им Н.И. Пирогова (РНИМУ):
- Заведующая кафедрой эндокринологии и диабетологии ФУВ ГБОУ ВПО РНИМУ, д.м.н., проф. Демидова Ирина Юрьевна, demidovargmu@yandex.ru
- Доцент кафедры эндокринологии и диабетологии ФУВ ГБОУ ВПО РНИМУ, к.м.н. Рагозин Антон Константинович a_ragozin@mail.ru
- Ассистент кафедры эндокринологии и диабетологии ФУВ ГБОУ ВПО РНИМУ, к.м.н. Арбатская Наталья Юрьевна, arbatn1@mail.ru
ФГБУ «НИИАГ им. Д.О. Отта» СЗО РАМН:
- Руководитель отдела эндокринологии репродукции, д.м.н., проф., заслуженный деятель науки РФ Потин Владимир Всеволодович
- Старший научный сотрудник отдела эндокринологии репродукции к.м.н. Тиселько Алена Викторовна, alenadoc@mail.ru
- Заведующая центром «Сахарный диабет и беременность» к.м.н. Боровик Наталья Викторовна, borovik1970@yandex.ru
ФГБОУ ВПО Российский университет дружбы народов:
- Заведующий кафедрой акушерства и гинекологии РУДН, Заслуженный деятель науки РФ, д.м.н., проф. Радзинский Виктор Евсеевич
СПИСОК ЛИТЕРАТУРЫ
- Krasnopol'skiy VI, Petrukhin VA, Burumkulova FF. Gestational diabetes: a new view of an old problem. Obstetrics and Gynecology. 2010;(2):3-6. [Russian]
- Serebrennikova KG, Sheshko EL, Mikhaylova NA, et al. Optimizatsiya akusherskoy pomoshchi beremennym s gestatsionnym sakharnym diabetom i gruppy riska [Abstract]. Materialy III Rossiyskogo foruma «Mat' i ditya». Moscow; 2001. 184 s. [Russian]
- Smetanina SA, Suplotova LA, Bel'chikova LN, Novakovskaya NA. Rasprostranennost' narusheniy uglevodnogo obmena u zhenshchin Kraynego Severa v period gestatsii [Abstract]. Materialy V Vserossiyskogo diabetologicheskogo kongressa. Moscow; 2010. 462 p. [Russian]
- Trusova NV, Ametov AS, Murashko LE, Kazey NS. Gestatsionnyy sakharnyy diabet: faktory riska, pokazateli gormonal'nogo balansa i lipidnogo obmena. Russkiy meditsinskiy zhurnal. 1998;(12): 764-770. [Russian]
- Getahun D, Nath C, Ananth CV, Chavez MR, Smulian JC. Gestational diabetes in the United States: temporal trends 1989 through 2004. Am J Obstet Gynecol. 2008 May;198(5):525.e1-5. https://doi.org/10.1016/j.ajog.2007.11.017.Epub 2008 Feb 15.
- Hod M, Jovanovic L, Di Renzo G, de Leiva A, Langer O. Textbook of Diabetes and Pregnancy. 2003, 628 P.
- Hod M, Carrapato M. Diabetes and Pregnancy Evidence Based Update and Guidelines (Working group on Diabetes and pregnancy). Prague; 2006.
- Tracy L, Setji A, Brown J, Feinglos Mark N. Gestational Diabetes Mellitus. Clinical Diabetes. 2005;23(1):17-24.
- American Diabetes Association. Position statement: diagnosis and classification of diabetes mellitus. Diabetes Care 2010; 33 (1): 62-69.
- HAPO Study Cooperative Research Group. The hyperglycemia and adverse pregnancy outcome (HAPO) study. Int J Gynaecol Obstet. 2002 Jul;78(1):69-77.
- HAPO Study Cooperative Research Group, Metzger BE, Lowe LP, Dyer AR, Trimble ER, Chaovarindr U, Coustan DR, Hadden DR, McCance DR, Hod M, McIntyre HD, Oats JJ, Persson B, Rogers MS, Sacks DA. Hyperglycemia and adverse pregnancy outcomes. N Engl J Med. 2008 May 8;358(19):1991-2002. Available from: http://www.nejm.orgdoi/pdf/10.1056/NEJMoa0707943
- Metzger B, Oats J, Coustan D. Hod Results of the HAPO study: progress towards a new paradigm for detection & diagnosis of GDM. 5th International simposium on Diabetes and pregnancу. Italy - Sorrento; 2009. Р.640.
- International Association of Diabetes and Pregnancy Study Groups. International Association of Diabetes and Pregnancy Study Groups recommendations on the diagnosis and classification of hyperglycemia in pregnancy. Diabetes Care. 2010; 33(3):676-682.
- Dedov II, Shestakova MV, Aleksandrov AnA, Galstyan GR, Grigoryan OR, Esayan RM, Kalashnikov VYu, Kuraeva TL, Lipatov DV, Mayorov AYu, Peterkova VA, Smirnova OM, Starostina EG, Surkova EV, Sukhareva OYu, Tokmakova AYu, Shamkhalova MSh, Jarek-Martynova IR. Algoritmy spetsializirovannoi meditsinskoi pomoshchi bol'nym sakharnym diabetom. 5th ed. Diabetes mellitus. 2011;(suppl.1):4-72. [Russian]
- Schaefer-Graf UM, Wendt L, Sacks DA, Kilavuz Ö, Gaber B, Metzner S, Vetter K, Abou-Dakn M. How many sonograms are needed to reliably predict the absence of fetal overgrowth in gestational diabetes mellitus pregnancies? Diabetes Care. 2011 Jan;34(1):39-43. https://doi.org/10.2337/dc10-0415.Epub 2010 Sep 23.
- Demidov VN, Bychkov PA, Logvinenko AV, Voevodin SM. Ul'trazvukovaja biometrija. Spravochnye tablicy i uravnenija. Klinicheskie lekcii po UZ-diagnostike v perinatologii. Ed by. Medvedev MV, Zykin BI. Moscow; 1990. P.83−92. [Russian]
- Ul'trazvukovaja fetometrija (spravochnye tablicy i nomogrammy) pod redakciej Medvedeva MV. Moscow: Real Tajm; 2006. [Russian]
- Buchanan TA, Kjos SL, Schafer U, Peters RK, Xiang A, Byrne J, Berkowitz K, Montoro M. Utility of foetal measurements in the management of gestational diabetes mellitus. Diabetes Care. 1998 Aug;21 Suppl 2:B99-106.
- Schaefer-Graf UM, Wendt L, Sacks DA, Kilavuz Ö, Gaber B, Metzner S, Vetter K, Abou-Dakn M. How many sonograms are needed to reliably predict the absence of fetal overgrowth in gestational diabetes mellitus pregnancies? Diabetes Care. 2011 Jan;34(1):39-43. https://doi.org/10.2337/dc10-0415.Epub 2010 Sep 23.
- European Medicines Agency. Insulin degludec instruction [Electronic article]. Avialable from http://www.ema.europa.eu/docs/en_GB/document_library/EPAR_Product_Information/human/000528/WC500036662.pdf Access data: 17.10.2012