Ожирение как фактор риска хронических неинфекционных заболеваний


Published: June 1, 2016
Latest article update: Oct. 13, 2022
Abstract
Среди факторов риска утраты лет жизни с поправкой на инвалидность лидируют артериальная гипертензия, курение и повышенный индекс массы тела. Результаты крупных проспективных исследований подтвердили взаимосвязь избыточной массы тела и ожирения с увеличением сердечно-сосудистого риска (ССР). Относительный риск сердечно-сосудистых заболеваний (ССЗ) у пациентов, страдающих ожирением, сравним с вкладом в суммарный риск повышения уровня АД на 20 мм рт.ст. Однако большинство существующих моделей стратификации ССР не включают оценку ожирения как одного из факторов риска. Выделяют несколько фенотипов ожирения. Наличие любого фенотипа ожирения повышает риск развития ССЗ и сахарного диабета 2 типа (СД 2 типа). Однако метаболически здоровое ожирение по сравнению с ситуацией сочетания ожирения с метаболическим синдромом ассоциировано с меньшим риском развития СД 2 типа, в то время как ССР одинаково высок при обоих фенотипах ожирения. Таким образом, метаболически здоровое ожирение не является “доброкачественным” состоянием и требует от нас активных вмешательств по снижению массы тела и жесткому контролю модифицируемых факторов риска.
Keywords
Ожирение, метаболический синдром, индекс реклассификации, фенотипы ожирения, метаболически здоровое ожирение
Распространенность ожирения в течение последних десятилетий вышла за рамки проблемы отдельных государств и приобрела мировые масштабы. Всемирная организация здравоохранения (ВОЗ) наметила Глобальный план действий по профилактике и контролю хронических неинфекционных заболеваний 2013-2020гг, в соответствии с которым обозначены 9 основных целей, которые должны быть достигнуты к 2025г [1]. В кругу четко очерченных “мишеней” стоит и борьба с ожирением как с эпидемией, рост распространенности которой необходимо остановить.
Каждый четвертый житель планеты имеет избыточную массу тела или страдает от ожирения. Во всех странах отмечено прогрессирующее увеличение численности больных ожирением как среди взрослого, так и среди детского населения. По данным ВОЗ за 2014г доля лиц с избыточной массой тела в странах Северной и Южной Америки, Западной Европы и Австралии колеблется в пределах 30-40% от общего числа населения, а ожирением страдают от 30 до 50% жителей этих стран [2, 3].
Распространенность ожирения и ассоциированных заболеваний неуклонно растет и в Российской Федерации. По данным эпидемиологического исследования ЭССЕ-РФ (2013г) отмечено увеличение распространенности ожирения с возрастом как по критерию индекса массы тела (ИМТ), так и по величине окружности талии (ОТ) [4]. Так, в российской популяции в возрасте 35-44 лет ожирением страдают 26,6% мужчин и 24,5% женщин, в возрасте 45-54 года — 31,7% мужчин и 40,9% женщин, в возрасте 55-64 лет — 35,7% и 52,1% мужчин и женщин, соответственно. Признаки абдоминального ожирения были выявлены более чем у двух третей обследованных, что отражает общемировые тенденции последних лет [5].

По данным эпидемиологических исследований, проведенных ГНИЦ ПМ, в последние 10 лет наблюдается двукратный рост распространенности ожирения у мужчин. Так, в 1993г ожирение выявлялось у 11,8% мужчин, а к 2013г — у 26,6% мужчин [4].
С распространением ожирения растет заболеваемость ассоциированными соматическими заболеваниями — сахарным диабетом 2 типа (СД 2 типа), артериальной гипертензией (АГ), атеросклерозом, онкологическими заболеваниями, репродуктивными нарушениями и психовегетативными расстройствами [1]. Результаты национального наблюдательного исследования ЭССЕ свидетельствуют о том, что в течение последнего десятилетия параллельно с ростом выявления ожирения среди мужчин, в этой группе населения наблюдается увеличение распространенности АГ. Так, в 1993г АГ выявлялась у 33,7% мужчин, а к 2013г — у 41,9% мужчин. В то время как среди женщин наметилась тенденция к снижению распространенности АГ на 7,5% [4].
Ожирение и АГ патогенетически тесно связаны [6]. Проблема АГ в сочетании с ожирением находится в центре внимания системы здравоохранения в связи с ранней инвалидизацией, повышенным риском сердечно-сосудистых осложнений и преждевременной смертностью в сравнении с общей популяцией. Ожирение является как независимым фактором риска сердечно-сосудистых осложнений, так и возможным пусковым механизмом развития АГ [7].
Тревожная тенденция роста ожирения в мужской популяции отмечается уже в школьные годы. Из источника НИИ гигиены и охраны здоровья детей и подростков ФГАУ “НЦЗД” Минздрава России известно, что распространенность избыточной массы тела у московских школьников с 80-х годов по 2000г выросла с 6,6% до 11,5%. 8 2014г распространенность избыточной массы тела среди юношей 17 лет составила 13,8%, среди девушек 17 лет —10,1%. Пример нашей страны — отражение мировой ситуации по этому вопросу. Практически во всех регионах мира количество больных детей неуклонно растет и удваивается каждые три десятилетия [8]. Гак, по данным исследования ГАГЕ (2008г) в Финляндии среди детей 14 лет ожирение выявляюту 20% девочек и у 23% мальчиков. Можно ли считать “детское” ожирение прерогативой педиатров и эндокринологов? Ответим утвердительно, ограничиваясь временными рамками детства. Хотя известно, что впоследствии у 30-50% детей заболевание сохраняется и в зрелом периоде жизни.
Мы говорим “эпидемия”, а где “переносчик”? Переносчиком стал сам субъект болезни
Традиционное понимание эпидемии пришло к нам еще с древних времен. Дошедшие до нас свидетельства об эпидемиях вирусных заболеваний (моры) в первые века н.э. и позднее всегда имели причинный инфекционный фактор. Сегодня ситуация изменилась в точности до наоборот. Увесистый вклад в смертность населения вносят не инфекционные агенты, распространяющиеся быстро от человека к человеку, поражающие одномоментно большую часть народа,
а сложившиеся поведенческие факторы, культура жизни и питания, реализующие свой потенциал “медленно, но верно” [9]. По праву, именно стереотипы “неправильного” образа жизни являются причиной широкой распространенности ожирения и ассоциированных заболеваний.
Хорошей иллюстрацией к этим словам служат результаты крупного проекта “Ілобальное бремя заболеваний, травм и факторов риска”, инициированного ВОЗ в 1990г. В рамках этого исследования изучались ведущие факторы риска заболеваний и глобальное бремя болезней с оценкой показателей потери здоровья, связанной с заболеваемостью и смертностью [10]. Наша страна также приняла участие в проекте.
Важно отметить, что за период с 2000 по 2013гг в мире произошло перераспределение факторов риска (ФР) по степени вклада в показатель потерянных лет жизни с поправкой на инвалидность, DALY (табл. 1). На сегодняшний день лидируют три главных ФР утраты лет жизни с поправкой на инвалидность: АГ, курение и высокий ИМТ. В ряду “топ-20” особое место занимают и другие пищевые (малая доля фруктов и овощей, высокое потребление соли, алкоголя), поведенческие (низкая физическая активность) и метаболические факторы риска. Многие из них являются звеньями одной стратегии — многофакторной профилактики сердечно-сосудистых заболеваний (ССЗ) [11].
Ожирение в шкалах стратификации риска
Важнейшей задачей первичной профилактики ССЗ является выявление бессимптомных лиц с высоким риском, нуждающихся в интенсивной модификации образа жизни и, по показаниям, в медикаментозной терапии. С этой целью проводится оценка отдельных ФР и расчет суммарного сердечного риска (ССР) с помощью шкалы SCORE (Systematic Coronary Risk Evaluation). Тем не менее, данный подход эффективен далеко не всегда: большое количество первичных сердечно-сосудистых событий происходит у лиц в группах низкого и среднего риска [12, 13].
Результаты крупных проспективных исследований (Framingham Heart Study, the Nurses’Health Study, the Buffalo Health Study) подтвердили взаимосвязь избыточной массы тела и ожирения с увеличением ССР. Однако большинство существующих моделей стратификации риска не включают оценку ожирения как одного из ФР, а те, в которых есть оценка степени ожирения по ИМТ, имеют свои недостатки [14].
В этом плане представляет интерес шкала QRISK, в которой, наряду с традиционными факторами риска, оценивается ИМТ и семейный анамнез [15]. Результатом расчета является пожизненный риск развития инсульта/инфаркта миокарда (ИМ) (риск до 95 лет, до 60 лет). Модель не получила широкого распространения в связи с ее ограниченностью популяцией Великобритании, для которой она были создана, и рядом выявленных недостатков. Так, шкала недооценивает риск, поскольку исследование, на основе которого она была сформирована, включало меньше конечных точек, чем Фрамингемский алгоритм. Кроме того, в шкале присутствует оценка генерализованного ожирения по критерию ИМТ — показателю, который имеет свои ограничения в гипер- и гиподиагностике ожирения. Так, индекс непригоден для оценки ожирения у спортсменов с выраженным развитием мышечной ткани, а также в группе пациентов с абдоминальным ожирением и нормальным весом.
Таким образом, при стратификации ССР у наших пациентов мы зачастую упускаем нечто важное, а именно признаки генерализованного и абдоминального ожирения. Подтверждение этим словам можно найти в клинической практике.
К примеру, мужчина 35 лет обратился за помощью к врачу-терапевту с жалобами на тянущие боли в правом подреберье. ИМТ составил 27 кг/м , окружность талии 100 см. Уровень АД 130 и 80 мм рт.ст. При лабораторном обследовании: ОХ — 4 ммоль/л, ЛПНП — 4,4 ммоль/л, ЛПВП — 1,1 ммоль/л, ТГ — 1,7 ммоль/л. Уровень гликемии натощак 5,6 ммоль/л, уровень инсулина натощак — 9,64 мкЕд/мл. Индекс НОМА- IR (Homeostasis Model Assessment-Insulin Resistance) составил 2,4 (пороговое значение для определения инсулинорезистентности более 2,77) Для установления метаболического синдрома необходимо по крайней мере 3 критерия согласно рекомендациям Международной федерации диабета [17]. Таким образом, перед нами пациент с абдоминальным ожирением без выраженных метаболических нарушений.
Важно, что при попытке стратификации пациента в одну из групп ССР по SCORE в соответствии с полученными данными он относился к группе низкого ССР. Это означало, что в ближайшие 10 лет риск смерти от ССЗ составлял менее 1%. Риск развития ИМ/инсульта, согласно шкале QRISK, составлял 8% — до 60 лет, 30% — до 95 лет.
Таким образом, ССР мы оцениваем “здесь и сейчас”, и развитие метаболических нарушений у пациента в течение года приведет к увеличению суммарного риска. В этом контексте шкала оценки ССР является динамической системой.
Правомерно ли использование риск-обусловленной терапии у данного пациента? Достаточно ли дать общие рекомендации по изменению образа жизни? Этот ряд вопросов волнует каждого практикующего врача.
Забегая вперед, отметим, что наш пациент не принимал статины, не снизил массу тела и поступил к нам через 5 лет с клинической картиной впервые возникшей стенокардии.
Ожирение “на глаз”: критерии оценки и прогноз
Известно, что в рутинной клинической практике, врачи с легкостью могут визуально идентифициро
вать росто-весовые характеристики пациента. Согласно данным проведенного исследования, в 75% случаев семейные врачи верно классифицировали наличие ожирения [17].
Ключевой вопрос в оценке ожирения как ФР кроется в том, какие критерии ожирения (центрального/ генерализованного типа, метаболического синдрома) более ассоциированы с последующим риском сердечно-сосудистых осложнений.
ИМТ, ОТ, отношение ОТ к окружности бедер (ОТ/ ОБ), отношение ОТ к росту (ОТ/рост), индекс ожирения тела (НОТ) — это те показатели, которые встречаются в проспективных исследованиях по изучению вклада ожирения в развитие ССЗ.
Надо отметить, что использование антропометрических критериев ожирения не представляет никакой трудности, не требует дорогостоящего оборудования и специального обучения. В связи с чем владение такого рода прогностическим маркером может стать хорошим инструментом в первичном звене здравоохранения.
Под эгидой Национального фонда сердца Австралии было проведено популяционное исследование по изучению распространенности ФР ССЗ среди женщин [18]. В исследование было включено 4487 женщин в возрасте 20-69 лет без заболеваний сердца, СД 2 типа и инсультов в анамнезе. 10-летний ССР определяли с помощью нескольких методик: по Фрамингем- ской шкале и шкале SCORE для стран с высоким риском ССЗ. Ілавной целью исследования был анализ показателей центрального и генерализованного ожирения в качестве предикторов ССР у женщин. Результаты исследования показали высокий прогностический потенциал маркеров абдоминального ожирения (ОТ, ОТ/ОБ, ОТ/рост) по сравнению с ИМТ, характеризующим генерализованное ожирение. Показатели центрального ожирения обладали большей чувствительностью и специфичностью в выявлении женщин, которым уже показана медикаментозная терапия.
Схожие данные получены в популяции жителей Японии (2266 пациентов, средний возраст 57,8 лет), страдающих АГ без ИБС и СД 2 типа. Период наблюдения составил 6 лет. Оценивалась прогностическая роль абдоминального ожирения в развитии ИБС. В качестве клинических исходов в этом контексте определяли частоту развития ИМ, значительного стеноза коронарных артерий по данным коронарангио- графии и реваскуляризаций. Оказалось, что кумулятивная выживаемость у лиц с увеличенной ОТ была значительно ниже, чем у лиц без абдоминального ожирения. Авторами было показано, что ОТ является независимым предиктором ИБС у пациентов с АГ (OB 1,3, Р=0,002), в то время как для ИМТ и ОТ/ОБ таких корреляций отмечено не было [19].
Важные результаты были получены и у лиц пожилого возраста в клинике Мэйо [20]. Были обследованы 7057 пациентов старше 65 лет с ИБС с целью оценки риска смерти в период с 1980г по 2008г и корреляций с признаками абдоминального ожирения (ОТ, ОТ/ОБ). Критериями абдоминального ожирения считались ОТ более 88 см у женщин и более 102 см у мужчин (согласно АТРПІ); ОТ/ОБ более 0,85 у женщин и более 0,9 у мужчин. У лиц с нормальным ИМТ и признаками абдоминального ожирения по критериям ОТ и ОТ/ОБ выявлен самый высокий риск сердечно-сосудистой смертности (OB 1,29; 95% ДИ 1,14-1,46 и OB 1,29; 95% ДИ 1,12-1,50, соответственно). Более того, показатель ОТ/ОБ стал значимым предиктором смертности как у всей когорты в целом (OB 2,14; 95% ДИ 1,93-2,38), так и у мужчин и женщин по отдельности, в то время как ОТ показал свою лучшую прогностическую ценность у мужчин (OB 1,12; 95% ДИ 1,01-1,24). Авторы сделали вывод о необходимости проведения дополнительной оценки ожирения как ФВ сердечно-сосудистой смертности.
"Оцифрованный” вклад ожирения: индекс реклассификации
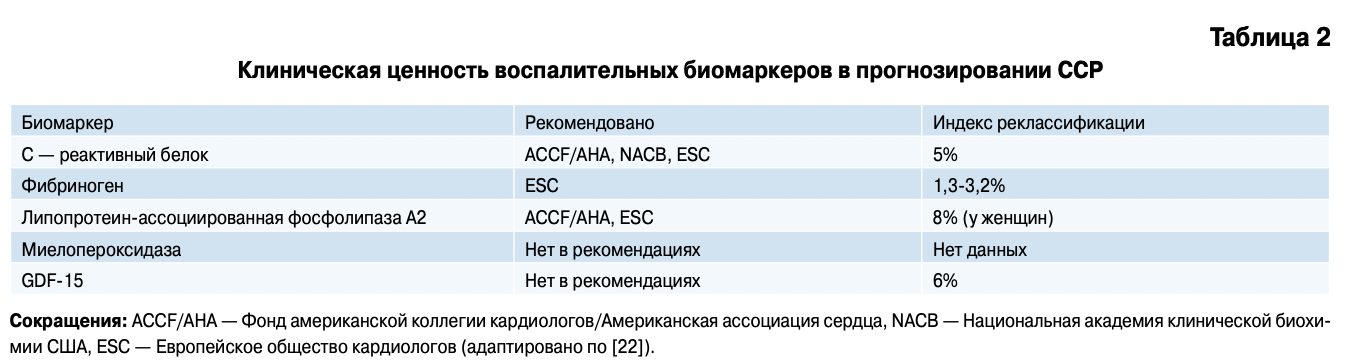
В контексте рассмотрения ожирения как ФВ ССЗ ведутся активные попытки включения оценки ожирения в шкалы стратификации риска. Для оптимальной оценки прогностической ценности новой шкалы используется метод реклассификации с расчетом индекса реклассификации (ИВ). К примеру, при оценке риска по SCORE пациент относился к группе низкого риска (<1%), однако после измерения концентрации С-реактивного белка (СВБ) был переведен в категорию среднего риска (1-5%). ИВ представляет собой процент случаев, в котором удалось добиться улучшения прогноза с помощью нового маркера риска [21].
Веклассификация анализируется в проспективных исследованиях. Считается, что если у пациента, переведенного в более высокую группу риска (реклассификация вверх), сердечно-сосудистый исход наступил, то реклассификация успешна. Также, если у пациента, переведенного в более низкую группу риска (реклассификация вниз), исход не наступил, реклассификация успешна. Противоположные ситуации расцениваются как примеры неудачной реклассификации.
К сожалению, данных по успешной реклассификации пациентов при использовании оценки различных ФВ недостаточно. Изучая имеющуюся литературу по этому вопросу, удалось выявить невысокий процент реклассификации при расширении оценки ССВ с помощью новых биомаркеров (табл. 2).
Ineke van Dis, et al., изучали, каким образом улучшается оценка ССВ при включении ожирения (ИМТ >30 кг/м ) и семейного анамнеза (наличие у ближайших родственников ИМ в возрасте до 70 лет) в модель оценки традиционных ФВ [23]. Для оценки 10-ти летнего риска ССЗ использовали модифицированную для Нидерландов шкалу SCORE-NL. ФВ оценивались в когорте 12 818 пациентов (53% — женщины) в возрасте 36-65 лет в рамках Dutch MORGEN project (1993-1997гг). В последующие 10 лет оценивалась частота фатальных и нефатальных ССЗ.
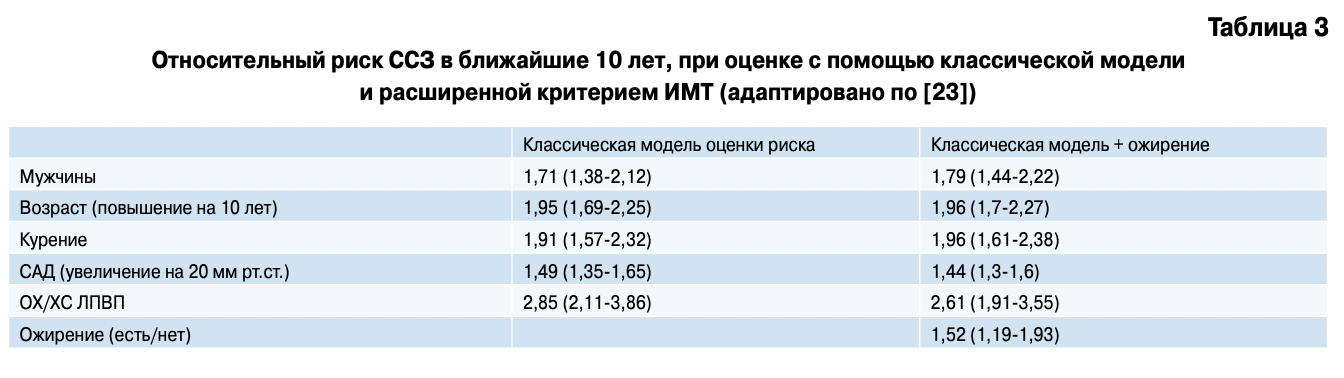
Результаты исследования свидетельствовали о положительной статистически значимой взаимосвязи между наличием ожирения и ССЗ, в том числе после стандартизации по традиционным факторам риска. Так, относительный риск ССЗ у пациентов, страдающих ожирением, по сравнению с пациентами с ИМТ от 18-30 кг/м2, составлял 1,52 (95% ДИ 1,19- 1,93), что сравнимо с вкладом повышения уровня АД на 20 мм рт.ст. у этих же пациентов — ОР 1,44 (95% ДИ 1,30-1,60) (табл. 3).
Для оценки качества модели оценки риска использовали ИР, который зависит, прежде всего, от точек cut-off. Оценку производили 2 способами: по схеме 5% прироста СС риска и 10% прироста СС риска.
Использование расширенной модели оценки риска с формированием групп риска с разницей 5% (0-5% группа, 5-10%, 10-15%, 15-20%) с включением оценки ожирения по ИМТ более 30 кг/м , приводило к реклассификации 2,2% мужчин и 1,1% женщин с невысокой статистической значимостью. В то время как оценка риска с группировкой с разницей в 10% (0-10%, 10-20%, более 20%) приводила к рестратификации 3,8% мужчин (р=0,05) и 2,7% женщин. Таким образом, авторы сделали вывод об улучшении качества прогноза ССЗ у мужчин при включении в шкалу SCORE-NL ИМТ с целью оценки ожирения. Однако ИР у женщин не достиг статистической значимости.
Впервые было показано, что включение ожирения как ФР в классическую модель стратификации риска умеренно улучшало прогноз ССР у мужчин. Однако подобного улучшения не наблюдалось у женщин.
Авторы указывают на одно из ограничений проведенной работы — небольшое число осложнений в группе женщин в течение исследуемых 10 лет. Несмотря на то, что в исследовании участвовала достаточная выборка женщин, абсолютный риск ССЗ был очень низким. 98% женщин были отнесены к группе низкого и среднего риска (0-10%) и лишь 0,1% имели риск более 20%.
Другие исследователи демонстрируют больший вклад ожирения как ФР ССЗ по сравнению с АГ. По данным популяционного исследования в Европе (Guy-Marino Hinnouho, et al.) относительный риск развития ССЗ при наличии ожирения составил 1,89 (95% ДИ 1,51-2,37), а при наличии АГ 1,74 (95% ДИ 1,51-2,00) [24]. У нас в стране таких широкомасштабных проспективных исследований не проводилось.
Попытки объять необъятное: вклад разных фенотипов ожирения
Группа пациентов с признаками избыточной массы тела и ожирения весьма неоднородна, и в ней можно выделить несколько подгрупп с разными метаболическими профилями (“метаболически здоровые” и “метаболически нездоровые”). По сути, метаболический профиль определяется с помощью тех или иных критериев метаболического синдрома (согласно IDF или АТРІП). Некоторые исследователи к общеизвестным критериям добавляют определение высокочувствительного СРВ в качестве дополнительного маркера системного воспаления.
Типичным примером высокой распространенности “метаболически нездорового” ожирения и избыточной массы тела являются результаты исследования, проведенного в Нидерландах, в рамках практической деятельности семейных врачей [25]. Авторы проверяли гипотезу о возможности использования маркеров ожирения в специальном отборе пациентов для оценки ССР и назначения терапии, т.к. проводить оценку всем без исключения пациентам очень трудоемкий и время-затратный процесс. Оказалось, что среди всех пациентов, кому требовалось впервые назначить антигипертензивную и гиполипидемическую терапию (24% из 6673 участников), у 70% выявляли избыток массы тела или ожирение.
Известно, что метаболические изменения, обычно характерные для ожирения, встречаются далеко не у всех пациентов, страдающих ожирением. Приблизительно 10-25% лиц с ожирением, а также внушительная часть пациентов с морбидным ожирением демонстрируют отсутствие нарушений углеводного обмена и обмена липидов [26, 27]. Такой фенотип можно отнести к группе “метаболически здорового” ожирения.
С другой стороны, в клинической практике встречаются пациенты, имеющие нормальную массу тела, но с признаками метаболических нарушений, характерных для ожирения. Этих пациентов можно охарактеризовать как “метаболически нездоровые с нормальной массой тела” [28]. Причем часть пациентов из этой группы имеют признаки висцерального ожирения, не отражающиеся на величине ИМТ.
Сложнее обстоит дело с нашим пациентом, представленным ранее. Эта группа лиц, у которых при оценке антропометрических показателей отмечается нормальная масса тела и абдоминальное ожирение, а в результатах биохимических исследований не обнаруживаются нарушения углевод ного обмена и обмена липидов.
Хотя теория фенотипов ожирения широко обсуждается в научной среде, недостаточно данных о популяционном уровне распространенности и значении каждого фенотипа в развитии ассоциированных с ожирением заболеваний (ССЗ, СД 2 типа, неалкогольная жировая болезнь печени — НАЖБП).
Механизмы, лежащие в основе формирования метаболически здорового ожирения не вполне ясны. Считается, что этот фенотип определяется циркуляцией в крови гормонов, которые поддерживают на должном уровне нормальный метаболизм [26]. Также имеет значение локализация, гормональная активность и гистологические особенности самой жировой ткани. Результаты предыдущих исследований показали, что при метаболически здоровом ожирении выявляется короткий анамнез ожирения, низкий уровень СРБ, хорошие показатели чувствительности к инсулину, высокий уровень адипонектина, количественное преобладание подкожной жировой ткани над висцеральной.
Ранее считалось, что при “метаболически здоровом” ожирении частота неблагоприятных исходов ниже, чем у пациентов с метаболическим синдромом и нормальной массой тела. Однако, эти данные были получены в нескольких исследованиях в общей популяции США и Финляндии [29, 30]. В России по этому вопросу эпидемиологические данные отсутствуют.
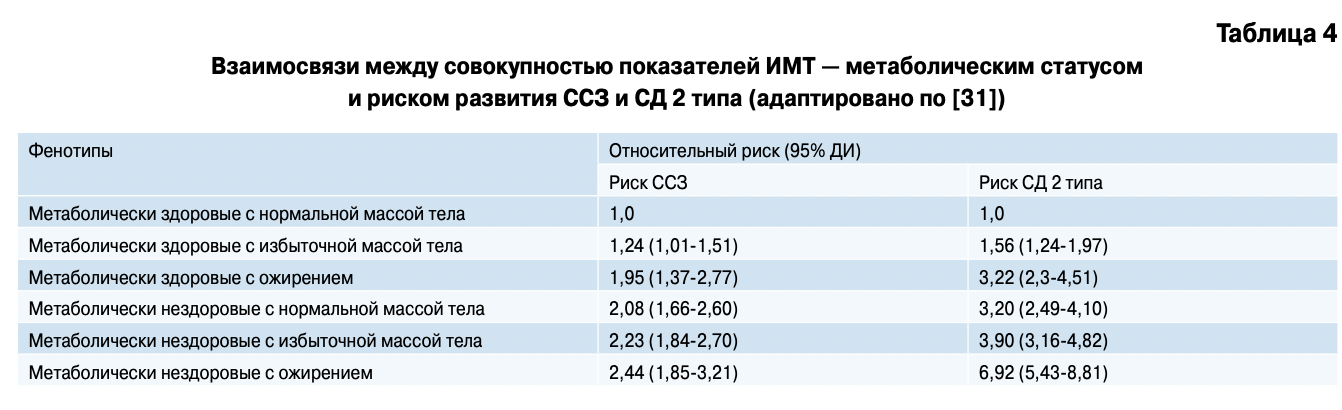
В 2014г были опубликованы результаты крупного проспективного исследования Whitehall II study, проведенного в нескольких центрах Европы [31]. Изучение ассоциация фенотипов ожирения с развитием ССЗ и СД 2 типа стало главной целью проекта. В 1991-93гг в исследование включили 7122 пациента (69,7% мужчин) в возрасте от 39 до 63 лет. В соответствии с показателями ИМТ и метаболического профиля, определяемого по АТР-ІІІ критериям, все пациенты были классифицированы в одну из 6 фенотипических групп: метаболически здоровые с нормальной массой тела, метаболически здоровые с избыточной массой тела, метаболически здоровое ожирение, метаболически нездоровые с нормальной массой тела, метаболически нездоровые с избыточной массой тела, метаболически нездоровое ожирение. Медиана длительности исследования составила 17,4 лет. В качестве клинических исходов определяли сердечно-сосудистую заболеваемость (ИБС, ИМ, инсульт) и развитие СД 2 типа. Каждые 5 лет проводили медицинские осмотры.
Полученные данные представляют большой практический интерес. Из всей когорты — 9,2% (657 участников) имели признаки ожирения, из них 42,5% были исходно классифицированы в группу метаболически здорового ожирения. В течение периода наблюдения было зарегистрировано 828 случаев ССЗ и 798 случаев впервые выявленного СД 2 типа. Как и следовало ожидать, в группе метаболически нездорового ожирения в сравнении с группой метаболически здорового ожирения выявлен более высокий риск развития СД 2 типа (ОР 1,98, 95% ДИ 1,39-2,83), в то время как ССР был одинаково высок при обоих фенотипах ожирения (ОР 1,23, 95% ДИ 0,81-1,87).
Более того, при сопоставлении фенотипа метаболически здорового ожирения с группой метаболически здоровых с нормальным весом был выявлен высокий риск развития ССЗ (ОР 1,97, 95% ДИ 1,38- 2,80) и трехкратное увеличение риска развития СД 2 типа (ОР 3,25, 95% ДИ 2,32-4,54). В таблице 4 отражены данные об ассоциации всех исследуемых фенотипов с риском ССЗ и СД 2 типа.
Авторы приведенного исследования делают вывод о том, что при метаболически здоровом ожирении риск развития СД 2 типа ниже в сравнении с метаболически нездоровым ожирением. Однако риск развития ССЗ одинаково высок в обеих сравниваемых группах.
Таким образом, метаболически здоровое ожирение не является “доброкачественным” состоянием и требует от нас активных вмешательств по снижению массы тела у пациентов и жесткому контролю модифицируемых факторов риска, в том числе пищевого поведения [32].
Сегодня назрела необходимость активного изучения ожирения в качестве ФР хронических неинфекционных заболеваний в российской популяции. Результаты национальных исследований должны быть в последующем использованы правительственными и неправительственными организациями для определения приоритетных направлений, реализации мер по изменению сложившейся эпидемиологической ситуации по ожирению и ассоциированным заболеваниям.
Литература
- ВОЗ (2013г). Глобальный план действий ВОЗ по профилактике неинфекционных заболеваний и борьбе с ними на 2013-2020 гг. (http://apps.who.int/gb/ebwha/ pdf_files/WHA66/A66_R10-ru.pdf)
- Obesity: preventing and managing the global epidemic. Report of a WHO consultation. World Health Organ Tech Rep Ser 2000; 894: 1-253.
- de Mutsert R, den Heijer M, Rabelink TJ, et al. The Netherlands Epidemiology of Obesity (NEO) study: study design and data collection. Eur J Epidemiol 2013; 28: 513-23.
- Balanova luA, Kontsevaia AV, Shal’nova SA, et al. Prevalence of behavioral risk factors for cardiovascular disease in the Russian population: Results of the ESSE-RF epidemiological study. Preventive medicine 2014; 5: 42-52. Russian (БалановаЮ.А., КонцеваяB., Шальнова С. А. и др. Распространенность поведенческих факторов риска сердечнососудистых заболеваний в российской популяции по результатам исследования ЭССЕ-РФ. Профилактическая медицина 2014; 5: 42-52).
- McLellan F. Obesity rising to alarming levels around the world. Lancet 2002; 359:12-4.
- Drapkina CM, Chaparkina SO. Correlation of metabolic syndrome, inflammation and endothelial dysfunction. Russian Medical News 2007; 3: 67-76. Russian (ДрапкинаО.М., Чапаркина С. О. Взаимосвязь метаболического синдрома, асептического воспаления и дисфункции эндотелия. Российские медицинские вести 2007; 3: 67-76).
- LeeY Indices of abdominal obesity are better discriminators of cardiovascular risk factors than BMI: a meta-analysis. Journal of Clinical Epidemiology 2008; 61: 646-53.
- Eckel RH, Grundy SM, Um met PZ. The metabolic syndrome. Lancet 2005; 365:1415-28.
- Meigs JB, Wilson PW, Fox CS, etai. Body mass index, metabolic syndrome, and risk of type 2 diabetes or cardiovascular disease. J Clin Endocrinol Metab 2006; 91: 2906-12.
- Finucane MM, Stevens GA. National, regional, and global trends in body mass index since 1980: systematic analysis of health examination surveys and epidemiological studies with 960 country-years and 9.1 million participants. Lancet 2011; 377: 557-67.
- Cooney MT, Dudina A, DAgostino R, et al. Cardiovascular risk estimation systems in primary prevention: do they differ? Do they make a difference? Can we see the future? Circulation 2010; 122: 300-10.
- Ajani UA. Has the risk for coronary heart disease changed among U.S. adults? Am. Coll. Cardiol 2006; 48: 1177-82.
- Akosah KO. Preventing myocardial infarction in the young adult in the first place: how do the National Cholesterol Education Panel III guidelines perform? Am. Coll. Cardiol. 2003; 41(9); 1475-9.
- Berger JS, Jordan CO, Lloyd-Jones D, et al. Screening for Cardiovascular Risk in Asymptomatic Patients. J Am Coll Cardiol 2010; 55: 1169-77.
- Hippisley-Cox J, Coupland C, Vinogradova Y et al. Performance of the QRISK cardiovascular risk prediction algorithm in an independent UK sample of patients from general practice: a validation study. Heart 2008; 94: 34-9.
- Meigs JB, Wilson PW, Fox OS, etai. Body mass index, metabolic syndrome, and risk of type 2 diabetes or cardiovascular disease. J Ciin Endocrinol Metab 2006; 91: 2906-12.
- Caccamese SM, Kolodner К, Wright SM. Comparing patient and physician perception of weight status with body mass index. Am J Med 2002; 112: 662-6.
- Goh L, Dhaliwal S, Welborn T, et al. 2014. Anthropometric measurements of general and central obesity and the prediction of cardiovascular disease risk in women: a cross- sectional study. 4 (2): Articel ID 004138.
- Kyriakos Dimitriadis, Waist circumference compared with other obesity parameters as determinants of coronary artery disease in essential hypertension: a 6-year follow-up study. Hypertension Research 2016; 2:1-5.
- Sharma S. Normal-Weight Central Obesity and Mortality Risk in Older Adults With Coronary Artery Disease. Mayo Clin Proc. 2016; 4: 1-9.
- Pencina MJ, DÄgostinoSr RB, DAgostino Jr RB, et al. Evaluating the added predictive ability of a new marker: from area under the ROC curve to reclassification and beyond. Stat Med 2008; 27:157-72.
- Krintus M. Critical appraisal of inflammatory markers in cardiovascular risk stratification. Crit Rev Clin Lab Sei, Early Online: 9 June 2014.
- van Dis I, Kromhout D, Geleijnse JM, et al. Paternal and maternal history of myocardial infarction and 10-year cardiovascular diseases incidence in a Dutch cohort of middle-aged men and women. PLoS One 2011; 6: 28-39.
- Hinnouho G-M, Metabolically healthy obesity and the risk of cardiovascular disease and type 2 diabetes: the Whitehall II cohort study. European Heart Journal Advance Access published March 26, 2014.
- de Boer AW. Overweight can be used as a tool to guide case-finding for cardiovascular risk assessment. Family Practice, 2015; 32(6): 646-51.
- Sims EA. Are there persons who are obese, but metabolically healthy? Metabolism 2011; 50: 1499-504.
- Wildman RP. Body Size Phenotypes and Inflammation in the Women’s Health Initiative Observational Study. Obesity (2011) doi:10.1038/oby.2010.332
- Bluher M. The distinction of metabolically ‘healthy’ from ‘unhealthy’ obese individuals. Curr Opin Lipidol 2010; 21: 38-43.
- Wildman RP, Muntner P, Reynolds K, et al. The obese without cardiometabolic risk factor clustering and the normal weight with cardiometabolic risk factor clustering: prevalence and correlates of 2 phenotypes among the US population (NHANES 1999-2004). Arch Intern Med 2008; 168: 1617-24.
- Pajunen P. Metabolically healthy and unhealthy obesity phenotypes in the general population: the FIN-D2D Survey. BMC Public Health 2011, 11: 754.
- Khana I, et al. Burden of subclinical cardiovascular disease in “metabolically benign" and “at-risk" overweight and obese women: The Study of Women’s Health Across the Nation (SWAN), Atherosclerosis 2011; 217:179-86.
- Drapkina OM, Shepel’ RN. Low sodium diet: pros and cons. Ration Pharmacother Cardiol 2015; 11(2): 190-5. Russian (ДрапкинаО.М., ШепельP.H. Диета с низким содержанием поваренной соли: за и против. Рациональная фармакотерапия в кардиологии. 2015; 11(2): 190-5).





