Сердечно-сосудистые заболевания в контексте социально-экономических приоритетов долгосрочного развития России


Published: Jan. 1, 2015
Latest article update: Oct. 4, 2022
Abstract
Приведены результаты широкого анализа ситуации с распространением сердечно-сосудистых заболеваний (ССЗ) как в глобальном контексте, так и в российских реалиях. Представлены оригинальные данные, свидетельствующие о снижение смертности от ССЗ и вклада болезней этой группы в общий показатель смертности в мире и в большей мере в развитых странах. Проанализированы системные причины продолжающейся в России эпидемии ССЗ. На основании объективных данных показано, что таковыми являются недостаточные затраты на лечение больных ССЗ и критически малое финансирование профилактических программ. Нерациональное субсидирование регионов с использованием этих средств (без учета потребности, определяемой уровнем смертности от ССЗ) лишь усугубляет проблему. Путем моделирования отмечена «средняя» эффективность российской системы здравоохранения по снижению смертности от ССЗ. Рассмотрены сценарии развития ситуации с ССЗ в России. В контексте инновационного сценария проанализированы преимущества технологического прогнозирования и, в частности, обобщены основные направления развития науки и технологий в сфере здравоохранения (по данным Прогноза научно-технологического развития Российской Федерации на период до 2030 г.), способные решить ряд задач, связанных с прекращением эпидемии ССЗ в России.
Keywords
Государство, сердечно-сосудистые заболевания, технологическое прогнозирование, приоритеты, финансирование
Долгосрочные приоритеты развития здравоохранения в России
В соответствии с Концепцией долгосрочного социально-экономического развития Российской Федерации на период до 2020 года, стратегической целью государства является «достижение уровня экономического и социального развития, соответствующего статусу России как ведущей мировой державы XXI века» [1]. Это означает, что в перспективе ближайших 5—7 лет приоритетами развития здравоохранения в России были и остаются распространение стандартов здорового образа жизни, внедрение социально ориентированных инновационных технологий, решение проблем кадрового обеспечения [1]. В долгосрочном периоде на первый план выдвинутся «улучшение качества социальной среды и здоровья нации, выход на стабильные демографические показатели и повышение продолжительности жизни; ускоренное развитие человеческого потенциала, выход на стандарты обеспечения услугами образования и здравоохранения, характерные для развитых стран» [1].
Очевидно, что реализация этих задач невозможна без модернизации здравоохранения, которое, как справедливо отмечается в Концепции, значительно отстает по своему уровню развития от такового развитых стран, причем это отставание существенно выше, чем в других секторах отечественной экономики [1]. В современных условиях краеугольным камнем развития является финансовая обеспеченность мероприятий системы. Ожидается, что к 2020 г. общие расходы на российское здравоохранение (государственные и частные) достигнут 6,7—7% в объеме валового внутреннего продукта (ВВП), а в расчете по паритету покупательной способности — 13—14% (сегодня это около 6% в сравнении с 9—12% в большинстве развитых стран мира1 (Расчеты авторов. Подробнее см. разд. «Системные причины эпидемии сердечно-сосудистых заболеваний».)) [1].
Одновременно с увеличением объемов финансирования государство выдвигает жесткие требования по повышению эффективности расходования этих средств, что, как ожидается, должно привести к ряду позитивных эффектов: снижению к 2020 г. смертности от болезней системы кровообращения на 40%, от внешних причин — вдвое, младенческой и материнской смертности — до уровня развитых стран, заболеваемости социально значимыми болезнями — на 50% [1]. Кроме того, планируется увеличение объема амбулаторной и в первую очередь профилактической помощи на 30%, полное удовлетворение потребности населения в высокотехнологичной медицинской помощи, а пожилого населения страны, при необходимости, — в постоянном постороннем уходе; преодоление инфраструктурной отсталости служб здравоохранения; снятие существующих институциональных ограничений [1].
Насколько реалистичны эти ожидания? Доступен ли отечественному здравоохранению весь необходимый комплекс инструментов — институциональных, финансовых, научных, кадровых — для снижения, к примеру, смертности от болезней системы кровообращения в 1,4 раза [с 835,5 на 100 тыс. населения в 2008 (год опубликования Концепции) до ожидаемых —500 на 100 тыс. населения в 2020 г.]? Существуют ли в мировой истории примеры столь существенного снижения смертности от этих причин в течение 12—15 лет? Каковы системные барьеры для внедрения лучшего мирового опыта в России?
Анализ, проведенный в данной статье, показывает, что ответы на многие вопросы связаны не только с выбранными долгосрочными приоритетами развития здравоохранения, но и с самими принципами и подходами к такому выбору. Для решения подобных комплексных задач, сопряженных с множественностью сценариев развития, неопределенностью внешней среды, большим числом участников инновационных процессов и высоким значением для безопасности страны, мировая практика предлагает использовать методологию форсайта (англ, foresight — видение будущего) [2]. Так, например, в Великобритании форсайт приоритетов развития здравоохранения и внедрение полученных результатов в практику успешно проводится на протяжении уже многих лет [3, 4]. Примером форсайта российских приоритетов развития, в т.ч. в сфере медицины и здравоохранения, является Прогноз научно-технологического развития Российской Федерации на период до 2030 г. [5], утвержденный Председателем Правительства Российской Федерации (№ ДМ-П8-5 от 3 января 2014 г.).
Сердечно-сосудистые заболевания —глобальные тренды
ССЗ на протяжении последнего полувека остаются существенной проблемой здравоохранения стран со средним и высоким уровнем экономического развития. Глобальная социальная и экономическая актуальность ССЗ в прошлом определялась как минимум тремя факторами: . высокой смертностью населения развитых и развивающихся стран от ССЗ;
- сохранением весомого вклада ССЗ в показатель общей смертности;
- большим числом лет, прожитых населением в состоянии частичной или полной нетрудоспособности по причине ССЗ.
Однако следует признать, что за последние три десятилетия ситуация в развитых странах изменилась кардинально. Так, значительному числу стран мирового сообщества в период с 80-х гг. прошлого века по настоящее время удалось добиться существенного снижения смертности от ССЗ (рис. 1). В числе лидеров — Израиль (-74%), Австралия и Англия (-68%), Ирландия и Япония (-67%) — лучшие практики системы здравоохранения, изучение и последовательное применение опыта которых крайне важны для мирового сообщества. В то же время высокая смертность от ССЗ (>350 на 100 тыс. населения2) сохраняется как минимум в 15 странах мира — участницах ВОЗ, 10 из которых — бывшие республики Советского Союза. Критические уровни смертности от ССЗ в этих странах (в т.ч. и в России) сохраняются или даже нарастают на протяжении уже нескольких десятилетий.
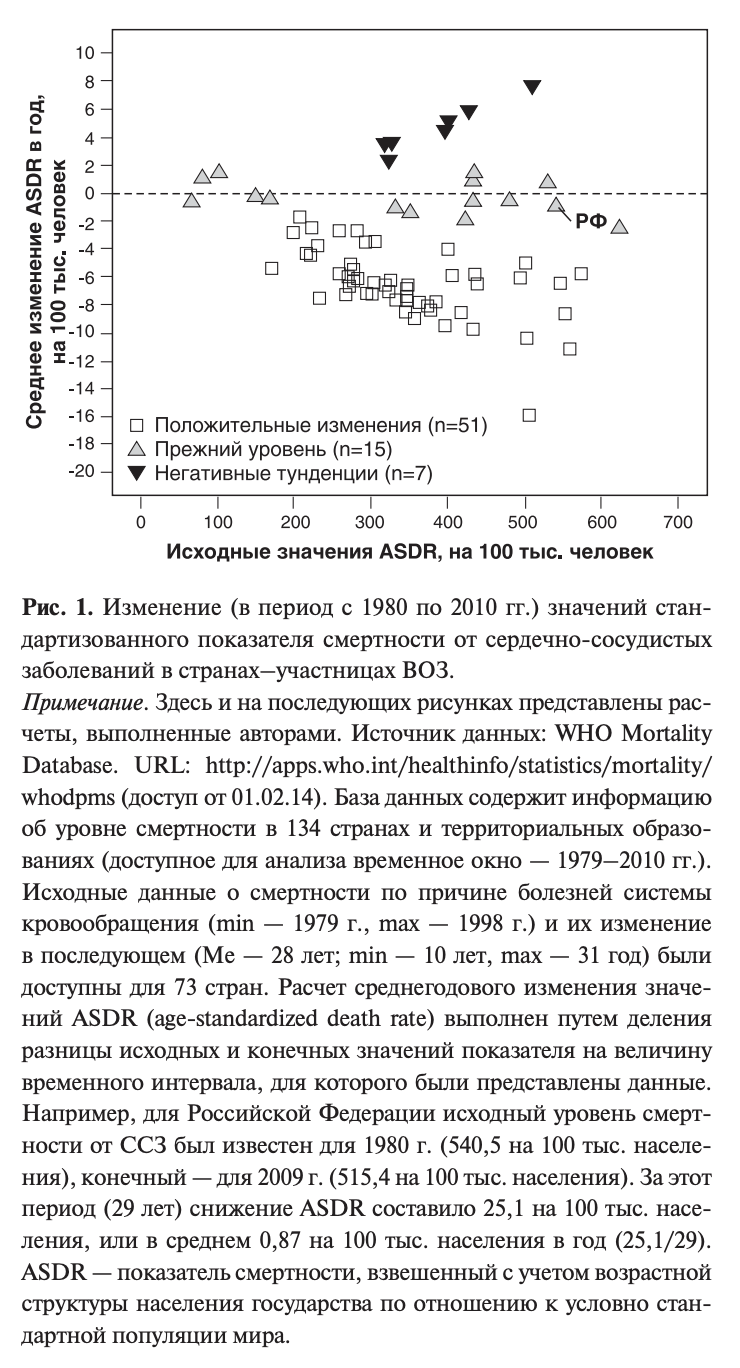
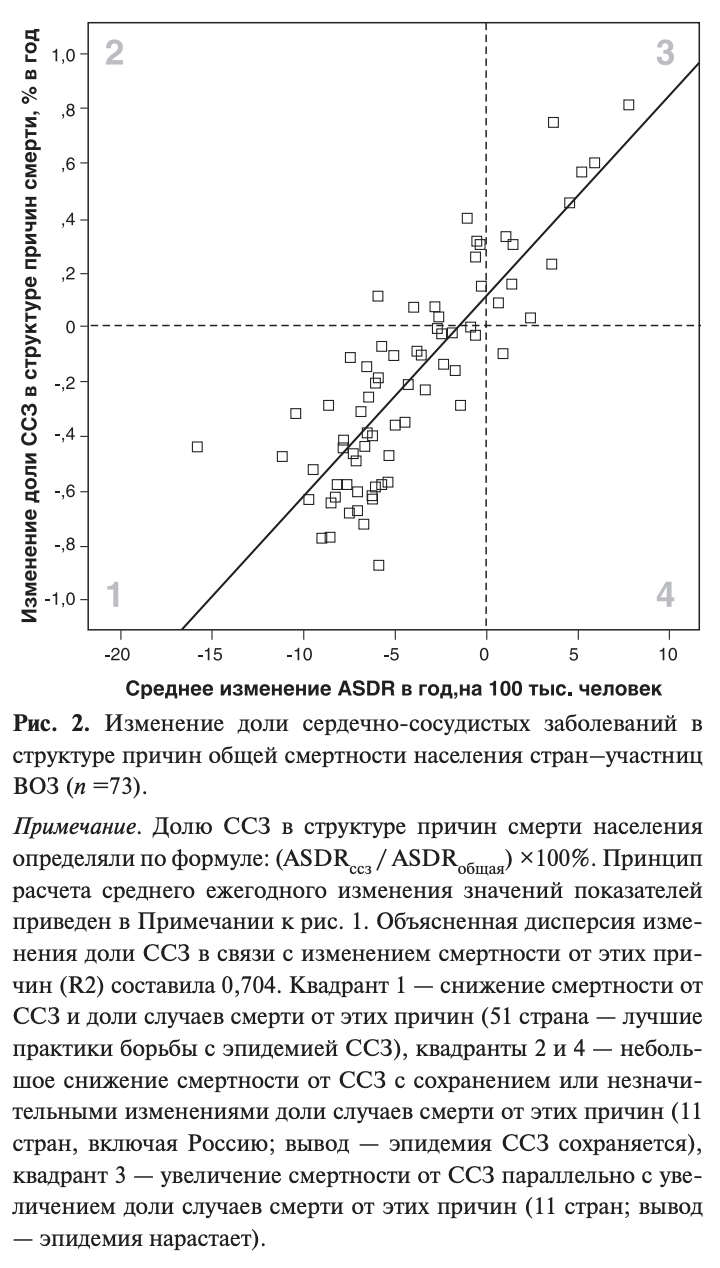
Снижение уровня смертности от ССЗ без изменения структуры причин общей смертности населения можно было бы признать лишь половиной успеха. Соразмерное снижение смертности от ССЗ, онкологических и инфекционных заболеваний, дорожно-транспортных происшествий, а также младенческой смертности явилось бы интегральным отражением роста благосостояния населения стран и/или эффективности современных форм здравоохранения, а не итогом целенаправленной борьбы с эпидемией ССЗ. Однако можно констатировать общемировую тенденцию параллельного вместе со снижением смертности от ССЗ уменьшения доли заболеваний этой группы в структуре причин общей смертности (рис. 2).
Известно, что глобальное бремя ССЗ определяется не только смертностью и потерянными в связи с преждевременной смертью годами жизни. Ключевым индикатором глобального бремени ССЗ является также и число лет, прожитых в состоянии частичной или полной нетрудоспособности (Years Lost due to Disability, YLD2 (YLD — показатель бремени болезней, выраженный в числе лет, прожитых в состоянии нетрудоспособности с поправкой на коэффициент нетрудоспособности [диапазон значений от 0 (полное здоровье) до 1 (смерть)], отражающий тяжесть инвалидизирующего состояния.)). По общемировым оценкам, в 2010 г. ССЗ определяли 2,8% общего бремени регистрируемых болезней, патологических состояний и травм [6]. Большее бремя определяли боль в пояснице (10,7%), тяжелые депрессивные расстройства (8,1%), хронические респираторные заболевания (6,3%), железодефицитная анемия (5,5%), а также психические и социально-значимые инфекционные болезни (ВИЧ- инфекции, туберкулез, вирусные гепатиты) [6]. В развитых странах [члены Европейского союза (ЕС), и Организации экономического сотрудничества и развития (ОЭСР); всего 40 стран] доля бремени, определяемого ССЗ, в 2010 г. была еще более высокой, в среднем составив 4,1% (варьируя от 2,1% в Турции до 7,2% в Латвии). В России в том же году число лет, прожитых в состоянии нетрудоспособности по причине ССЗ, составило 4,8% от общего бремени болезней, патологических состояний и травм3 (Здесь и далее: оценка бремени болезней в единицах YLD для развитых стран основана на результатах собственного исследования. Суммарные данные представлены в виде медианных значений. Источник данных: URL: http://www.healthdata.org/gbd/data (дата обращения: 27.05.2014)).

Анализ динамики значений YLD показывает, что в период с 1990 по 2010 г. глобальное бремя болезней в единицах YLD (в расчете на 100 тыс. населения) увеличилось на 2,5%, бремя, связанное с ССЗ — на 17,7% [6]. В развитых странах негативная динамика значений показателя в период с 1990 по 2010 г. была еще более заметной. В частности, число лет, прожитых в состоянии частичной или полной нетрудоспособности, в среднем увеличилось на 7,7%, по причине ССЗ — на 25,1%. В России изменение значений этого показателя было соразмерным: общее бремя болезней увеличилось на 8%, связанное с ССЗ — на 23,9% (рис. 3).
Таким образом, можно констатировать, что наряду со снижением смертности от ССЗ и вклада болезней этой группы в общий показатель смертности в мире и в большей мере в развитых странах произошло существенное увеличение числа лет, проживаемых больными ССЗ в состоянии нетрудоспособности. Причиной этого видится увеличение эффективности лечения и его доступности, последнее — на фоне увеличения затрат на здравоохранение (главным образом на стационарное лечение больных ССЗ).
Достижение предельной эффективности здравоохранения — слабые сигналы
Наряду с общими тенденциями, описанными выше, в последнее десятилетие в развитых странах все отчетливее стали проявляться признаки замедления или даже прекращения тренда снижения смертности от ССЗ и, в частности, от ишемической болезни сердца (ИБС). В пользу этого свидетельствуют данные ряда национальных исследований [7—9]. Можно сделать предположение, что развитые страны непосредственно подошли к пределу эффективности известных в настоящее время (и инновационных в прошлом) и интегрированных в практическое здравоохранение институциональных и технологических решений (рис. 4).
Опыт показывает, что истощение эффективности одних идей, продуктов и технологий, компенсируется непрекращающимся внедрением новаций следующего поколения. Отражением этого инновационного4 (Существуют разные формулировки термина «инновационный». В настоящей статье, учитывая контекст целей и задач здравоохранения, мы исходим из того, что инновационными могут считаться новые или усовершенствованные идеи, медицинские продукты (услуги) или технологии (процедуры), внедрение которых может обеспечить рост эффективности системы. Оценка эффективности выносится по результатам коллективного экспертного суждения, основанного на доказательствах. С позиции частной компании инновационными могут считаться новые или усовершенствованные идеи, продукты (услуги) или технологии (процедуры), которые могут быть реализованы без привязки к их социальной роли.) континуума (непрерывной смены одних институциональных / технологических решений другими, их агрегирование при сохранении эффективности решений предыдущих поколений) на примере ССЗ является длительное, на протяжении десятилетий, снижение в развитых странах смертности от этих причин [7—9]. Вместе с тем замедление этого тренда, скорее всего, является признаком истощения инновационного ресурса существующих технологий для практического здравоохранения развитых стран. Если эта тенденция сохранится, можно не сомневаться, что в будущем с данной проблемой столкнется и отечественное здравоохранение.
Пока России, и это можно констатировать со всей очевидностью, недостает реализации уже известных институциональных и технологических решений, применение которых привело бы почти к трехкратному, по примеру развитых стран, снижению смертности от ССЗ. Можно ли форсировать достижение этого результата, принимая во внимание, что развитым странам для сопоставимого снижения смертности от ССЗ потребовалось от 20 до 30 лет? Решение этой задачи определяется двумя факторами: а) развитием рынка инновационных медицинских технологий (как национального, так и глобального); 6) функционированием национальной (государственной в кооперации с независимыми участниками) системы разработки, мониторинга и оценки медицинских технологий. Формирование и развитие такой системы станет залогом обоснованного внедрения наилучших доступных инновационных медицинских технологий, экономии государственных средств, выделяемых на здравоохранение, предупредит необоснованное удорожание медицинских услуг и таким образом сделает высокотехнологичную медицинскую помощь более доступной для широких слоев населения.

Каковы же критерии определения «плато эффективности» соответствующих технологий, и какие инструменты позволят выстроить слаженно работающую систему технологического прогнозирования на отраслевом уровне? Ряд значимых шагов в этом направлении уже сделан: формируется национальная система технологического прогнозирования (согласно Указу Президента Российской Федерации от 7 мая 2012 г. № 596 «О долгосрочной государственной экономической политике», п. 2, д); создана Межведомственная комиссия по технологическому прогнозированию Президиума Совета при Президенте Российской Федерации по модернизации экономики и инновационному развитию России (протокол № 1 от 17 декабря 2013 г.); ряд министерств начинают обсуждать необходимость формирования системы технологического прогнозирования и ее элементов на отраслевом уровне (например, формирование отраслевых критических технологий). Логичным завершением перечисленных выше шагов стало принятие в июне 2014 г. федерального закона № 172-ФЗ «О стратегическом планировании в Российской Федерации», в котором в т.ч. определены роль и содержание отраслевых документов стратегического планирования (ст. 19).
Сердечно-сосудистые заболевания как угроза для России
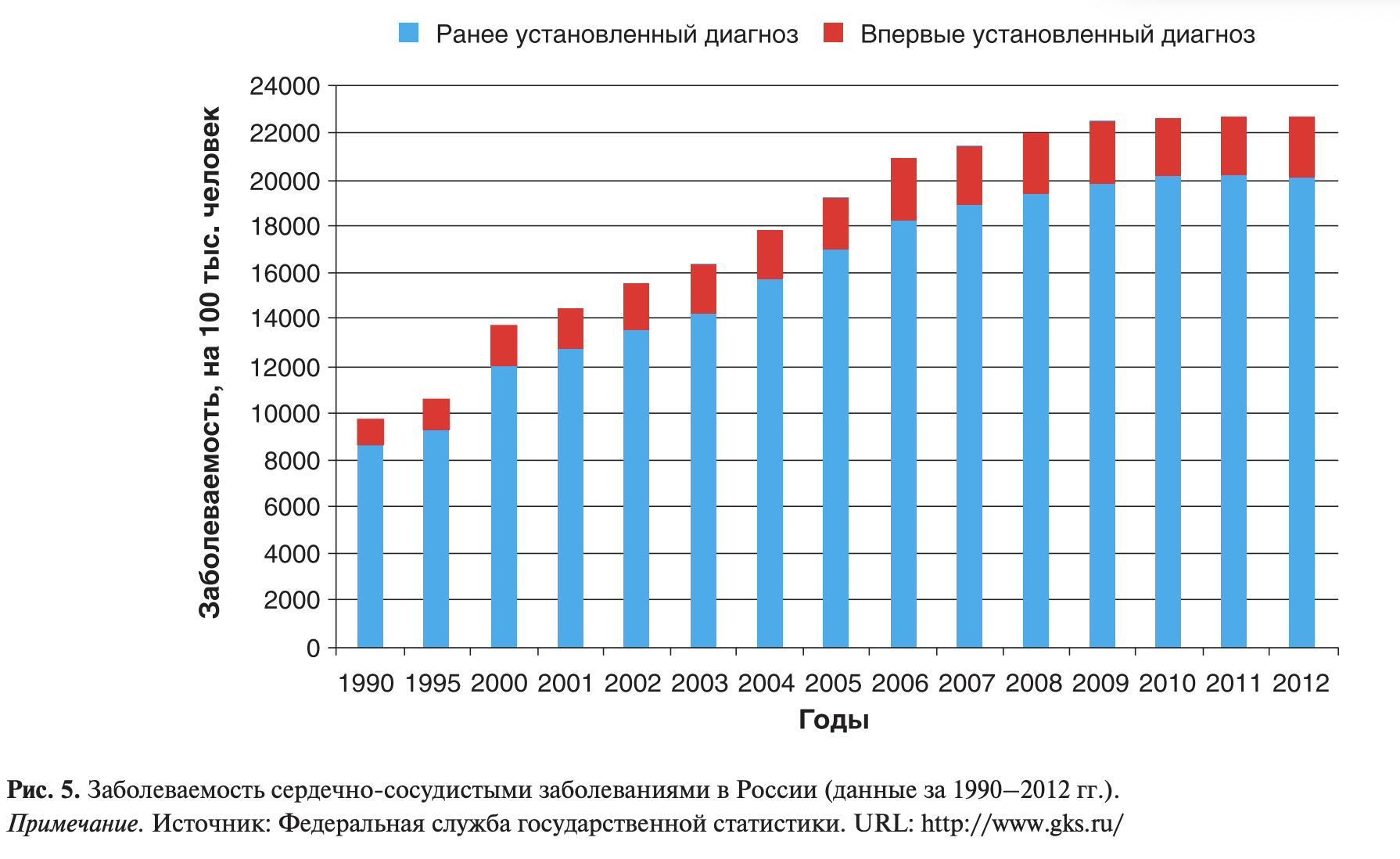
С 2008 г. заболеваемость ССЗ в России (как общая, так и впервые выявленные случаи) находится на максимальном уровне за все время ведения государственной статистики по болезням этой группы (рис. 5). С одной стороны, представленные данные можно рассматривать в качестве примера стабилизации ситуации по ССЗ, связав их с результатами государственных усилий по прекращению губительных тенденций, представляющих в долгосрочной перспективе угрозу национальной безопасности. Отражением этих усилий отчасти можно считать факт существенного увеличения в последние годы затрат на здравоохранение и, в частности, на лечение больных ССЗ [10]. Однако увеличение финансирования здравоохранения, как ни странно, не сопровождалось снижением распространенности в России высокого артериального давления (АД) [11], ожирения [11,12], курения [13], объемов потребления алкоголя [14]. Вследствие этих причин гипотеза о стабилизации заболеваемости ССЗ в России пока не имеет объективных оснований. По всей видимости, мы являемся свидетелями достижения пиковых значений этого показателя на фоне популяционной нагрузки, обусловленной сохраняющимся уровнем распространенности ключевых факторов сердечно-сосудистого риска.
Уровень смертности от ССЗ и вклад заболеваний этой группы в общий показатель смертности в России за последние 30 лет практически не изменились (см. рис. 1,2). Однако это только в среднем. Повременной анализ демонстрирует, что изменение смертности
от ИБС и инсульта в России было волнообразным с двумя выраженными пиками: в 1993—1995 и 2002— 2005 гг. [15]. Несмотря на эту нелинейную динамику значений смертности от ССЗ, Минздравом РФ прогнозируется ее линейное снижение до уровня 622,4 случая на 100 тыс. населения в 2020 г., или на 18,4% в течение 8 лет, начиная с 2013 г. [16]. Для сравнения, еще в период с 1980—1981 по 1988—1989 г. (т.е. опять же, за 8 лет) странам Западной Европы (п =9), а также США, Канаде, Израилю, Австралии, Японии удалось добиться снижения смертности от ССЗ в среднем на 28,8% (минимально — на 19,3% — в Голландии; максимально — на 43,6% — в Японии)5 (Рассчитано на основании данных WHO Mortality Database. URL: http://apps.who.int/healthinfo/statistics/mortality/whodpms (дата обращения: 01.02.14)). В связи с этим можно констатировать, что мы явно недооцениваем имеющиеся в нашем распоряжении организационные, финансовые и научные ресурсы. Более того, заявленные целевые значения более чем вдвое ниже того уровня снижения смертности от ССЗ, которое было обозначено в Концепции долгосрочного социально-экономического развития Российской Федерации до 2020 г. Как уже отмечалось выше, в соответствии с этим стратегическим документом планировалось добиться снижения смертности от болезней системы кровообращения на 40%, или (по оценкам на год принятия Концепции) до ~500 случаев на 100 тыс. населения [1]. Любопытен также и тот факт, что снижение смертности от ССЗ до уровня 622,4 случая на 100 тыс. населения к 2020 г. в версии госпрограммы «Развитие здравоохранение» от 2012 г. прогнозировалось только для оптимистичного сценария, подразумевавшего увеличение федерального финансирования здравоохранения вдвое. В версии госпрограммы от 15.04.2014 г. приведенные значения смертности от ССЗ были окончательно закреплены уже как целевые, хотя федеральные затраты на здравоохранение существенно не изменились. Эти расхождения в ожиданиях — еще один аргумент в пользу необходимости кардинальной модернизации отраслевой системы прогнозирования.
«Экономика» сердечно-сосудистых заболеваний: сравнительный анализ
Очевидно, что глобальное внимание к ССЗ определяется не только социальными факторами. Эпидемия ССЗ является причиной колоссальных затрат систем здравоохранения государств по всему миру. Значительны также и экономические потери, связанные с недопроизводством ВВП по причине преждевременной (в трудоспособном возрасте) смертности, заболеваемости и инвалидизации населения вследствие ССЗ. Согласно оценкам российских исследователей, затраты отечественного здравоохранения на больных ССЗ (отчисления на оплату амбулаторных посещений, вызовов скорой медицинской помощи, госпитализаций, медикаментозного обеспечения) в период с 2006 по 2009 г. увеличились со 121,3 до 229,5 млрд руб., или на 89% [10]. Расчет в постоянных ценах 2006 г.6 (При пересчете в постоянные цены 2006 г. использовали значения индекса потребительских цен (к декабрю предыдущего года), величина которого для 2009 г. (по отношению к 2006 г.) составила 1,3794. Источник данных: Федеральная служба государственной статистики. URL: http://www.gks.ru) демонстрирует, однако, что рост затрат к 2009 г. был меньше и составил 37% (166,4 млрд руб. в ценах 2006 г.). Близкие оценки получены и при анализе изменений затрат на больных ССЗ в пересчете на евро (табл.). Для сравнения, затраты на больных ССЗ в странах ЕС (ЕС-27) в 2003—2009 гг. превышали 100 млрд евро, что в среднем составляло около 10% от общих затрат на здравоохранение (см. табл.). В России доля затрат на больных ССЗ была существенно больше, причем к 2009 г. она была выше, чем в любой из стран ЕС [10, 17, 18].
Экономические потери, связанные с преждевременной смертностью и временной / стойкой нетрудоспособностью по причине ССЗ, в странах ЕС в 2003—2009 гг. оценивали в 35—45 млрд евро (см. табл.). В России экономические потери от тех же причин за период с 2006 по 2009 г. выросли только в рублевом выражении и в текущих ценах с 714,7 до 846,5 млрд руб. [10]. При расчете в постоянных ценах 2006 г. можно отметить прямо противоположную тенденцию: снижение экономических потерь вследствие ССЗ до 613,7 млрд руб., или на 14%. Похожее по величине снижение было зафиксировано и при расчете величины экономических потерь в евро (см. табл.) [10].
В целом, в 2009 г. затраты здравоохранения на больных ССЗ и потери экономики по причине их нетрудоспособности определили суммарный убыток стран ЕС в размере более 150 млрд евро, или 1,29% в объеме ВВП7 (Данные о величине ВВП стран ЕС в 2009 г. (11,8 трлн евро) получены на URL: http://epp.eurostat.ec.europa.eu/) (0,9% — прямые затраты), России — в размере более 1 трлн руб. (в текущих ценах), или 2,8% в объеме ВВП8 (Данные о величине российского ВВП в 2009 г. (38,8 трлн руб.) получены на URL: http://www.gks.ru/) (0,6% — прямые затраты). Для сравнения, сопоставимые потери в объеме ВВП России (2,5%) происходят также и от недостаточного уровня конкуренции — ключевого драйвера экономического роста [19].
Необходимо добавить, что для России экономическое бремя, связанное с ССЗ, в ближайшей перспективе, вероятно, будет только увеличиваться. Это одна из особенностей экономики здравоохранения в странах с высоким (>12 тыс. долларов США) подушевым доходом [20]. При этом важно учитывать, что негативный экономический эффект ССЗ обусловлен не только текущими прямыми затратами и потерями ВВП, но и торможением ожидаемого роста экономики [20].
Системные причины эпидемии сердечно-сосудистых заболеваний
Говоря о причинах эпидемии ССЗ в России, чаще всего отмечают высокую распространенность факторов риска, патогенетически связанных как с развитием ССЗ, так и с неблагоприятным их течением. Однако рассматривая ССЗ в контексте национального развития необходимо определить и проанализировать системные причины эпидемии заболеваний этой группы и, в частности, в контексте его финансирования. В связи с этим к проблемам отечественного здравоохранения могут быть отнесены:
- При пересчете в постоянные цены 2006 г. использовали значения индекса потребительских цен (к декабрю предыдущего года), величина которого для 2009 г. (по отношению к 2006 г.) составила 1,3794. Источник данных: Федеральная служба государственной статистики. URL: http://www.gks.ru
- Данные о величине ВВП стран ЕС в 2009 г. (11,8 трлн евро) получены на URL: http://epp.eurostat.ec.europa.eu/
- Данные о величине российского ВВП в 2009 г. (38,8 трлн руб.) получены на URL: http://www.gks.ru/
- его недостаточное финансирование,
- нерациональное распределение выделяемых финансовых средств и/или
- их неэффективное расходование (как признак неэффективности системы).
Проблема 1. Недостаточное финансирование здравоохранения
Недостаточное финансирование здравоохранения (как государством, так и частными лицами), по некоторым данным, является ключевым предиктором смертности и потерь в качестве жизни, в т.ч. и по причине ССЗ [21, 22]. Даже без фактического подтверждения представляется очевидным, что увеличение затрат на здравоохранение должно привести к более широкому использованию населением медицинских технологий, сберегающих и поддерживающих здоровье. В России суммарные затраты на здравоохранение монотонно увеличивались начиная с середины 90-х гг. прошлого века (исключением стали «провалы» в кризисные годы, 1998—1999 и 2009). В итоге за период с 1995 по 2012 г. они выросли в текущих ценах со 113 до 887 долларов США на душу населения9 (Здесь и далее: информация о финансировании здравоохранения и величине ВВП на душу населения получена из баз данных ВОЗ (URL: http://apps.who.int/nha/database/DataExplorerRegime.aspx) и Всемирного банка (URL: http://data.worldbank.org).). Все это время рост затрат на здравоохранение следовал за ростом российской экономики, либо, как это было в период с 2000 по 2008 г., отставал с 1—2-летним лагом (от англ, lag — отставать; рис. 6). Подобная динамика этих показателей была продемонстрирована и на примере США [23].
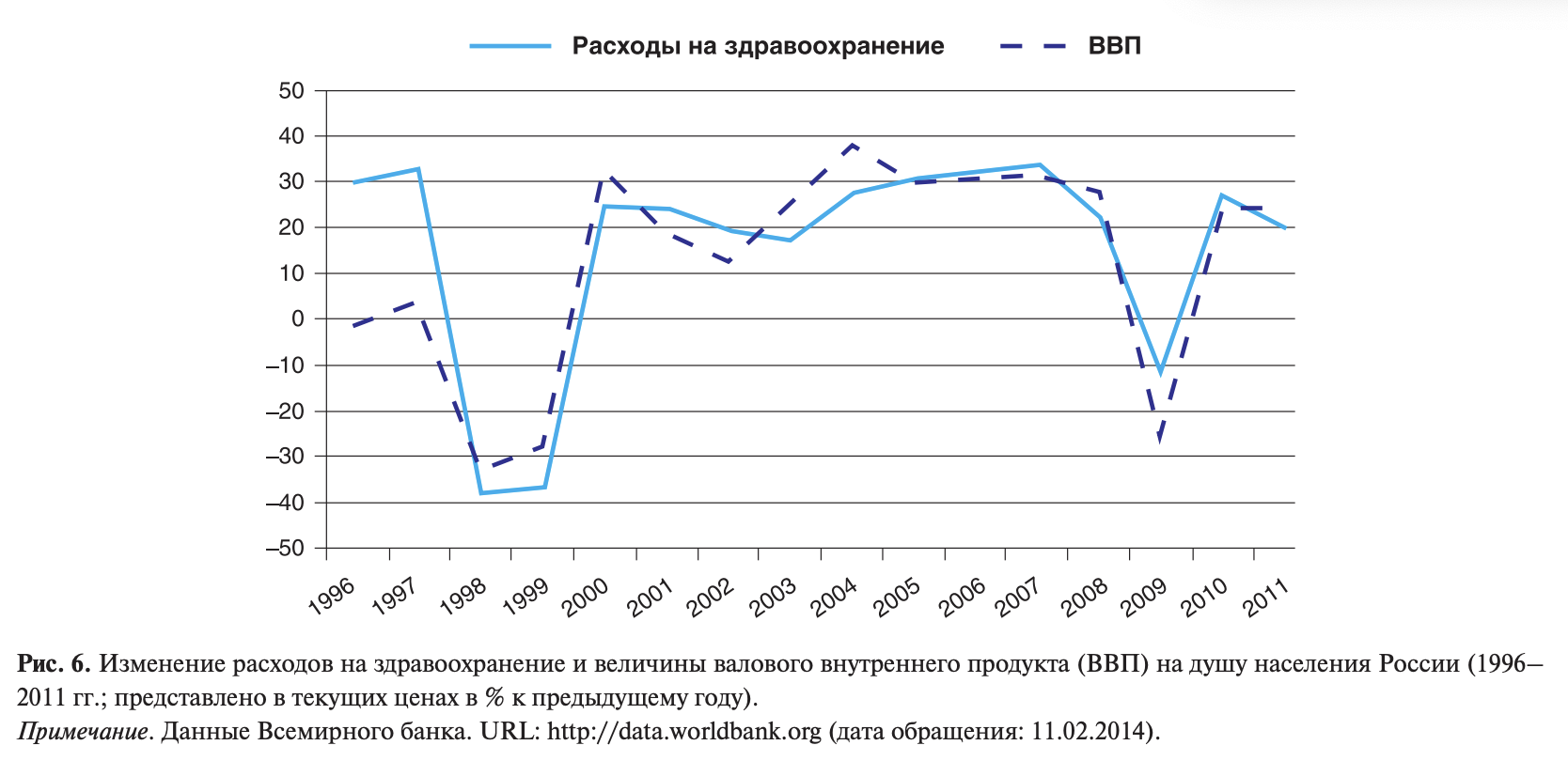
Анализ временного ряда (1995—2012 гг.) показывает, что изменение затрат на здравоохранение в объеме ВВП России было волнообразным и вместе с тем относительно (при сравнении со странами ЕС-27 и ОЭСР10 (В тексте представлены данные для стран ОЭСР, не являющихся членами ЕС (n =13).)) низким практически на всем протяжении оцениваемого периода. В странах ЕС и ОЭСР, напротив, затраты на здравоохранение росли темпами, опережающими рост ВВП, достигнув в последние годы максимальных значений — в среднем около 9% (рис. 7). Тем не менее России удалось сократить разрыв в затратах на здравоохранение с 4—5-кратного в 1995 до 2,0—2,5-кратного в 2012 г. [в расчете по паритету покупательной способности затраты в 2012 г. составили в России 1474, в ЕС-27 — 2548 (медиана), в странах ОЭСР — 3436 (медиана) международных долларов на душу населения]. Произошло это только благодаря более быстрому росту российской экономики: в период с 1995 по 2012 г. в расчете по паритету покупательной способности среднегодовой рост ВВП на душу населения России составил 23,3%, в странах ЕС и ОЭСР — около 11% (медиана).
Данные о затратах на больных ССЗ в России немногочисленны. Как уже было отмечено выше, считается, что прямые медицинские затраты отечественного здравоохранения на больных ССЗ в период с 2006 по 2009 г. выросли почти вдвое [10]. Однако эта оценка не учитывает по меньшей мере два важных фактора: продолжающееся увеличение числа больных ССЗ (см. рис. 3) и инфляцию рублевой денежной массы. Пересчет показал, что с учетом числа больных ССЗ (в формах статистического мониторинга — «болезни системы кровообращения»), зарегистрированных в России, рост прямых медицинских затрат на одного больного с 2006 по 2009 г. в рублевом выражении составил 77%, а в постоянных ценах 2006 г. — 28% (рис. 8). В долларовом выражении затраты выросли на 54% (со 155 до 238 долларов США на одного больного ССЗ), в евро — на 41% (со 117 до 166 евро, соответственно)11 (Данные о курсе валют взяты на сайте URL: http://www.forexpf.ru (данные на 31 декабря соответствующего года).). Результаты небольшого числа зарубежных исследований, в которых были проанализированы затраты здравоохранения с поправкой на число больных ССЗ, показывают, что прямые медицинские затраты на одного больного в Китае в 2003 г. составляли 302,5 доллара США [24], в Сербии в 2009 г. — 304,5 евро [25], в Австралии в 2004 г. — 2233 доллара США [26].
Необходимо отметить, что из-за отсутствия официальных статистических данных о распространенности ССЗ в странах ЕС суммарные затраты на больных этой категории представляют в пересчете на душу населения. Согласно таким оценкам, прямые медицинские затраты на цели, связанные с ССЗ, в странах ЕС (члены ЕС до 2007 г., п =25) в 2003 г. составляли (медиана) 108 евро [18], в 2006 и 2009 гг. (данные для 27 стран ЕС) — 151 и 156 евро на душу населения, соответственно [15, 17]. В расчете по паритету покупательной способности прямые медицинские затраты стран ЕС в 2006 и 2009 гг. составляли (медианы) 148 и 162 международных доллара (рост 9,5%), в России в эти же годы — 52 и 68 международ ных доллара (рост 31%) на душу населения, соответственно. В 2009 г. из стран ЕС меньше России на цели, связанные с ССЗ, тратила только Румыния (60 международных доллара на душу населения), лидеры — Германия и Голландия (> 300 международных доллара на душу населения). Важно отметить, что рост затрат на больных ССЗ в странах ЕС, вероятно, происходил за счет увеличения финансирования из «внешних» источников. На это указывает увеличение доли расходов на здравоохранение в объеме ВВП (см. рис. 7) при стабильной доле затрат из этих средств на больных ССЗ (медианав 2006 и 2009 гг. — 10%) [15, 17]. В России рост затрат на больных ССЗ, по всей видимости, обусловлен мобилизацией «внутренних» (отраслевых) ресурсов, о чем свидетельствует относительно стабильная доля расходов на здравоохранение в объеме ВВП при росте доли затрат на больных ССЗ с 14,5% в 2006 до 21,3% в 2009 г. [10].
Таким образом, затраты на здравоохранение в России в денежном выражении стабильно растут, следуя за ростом экономики страны. Ее относительно быстрое развитие позволяет последовательно сокращать разрыв в затратах на отечественное здравоохранение в сравнении с развитыми странами мира, который, однако, по-прежнему существенен. Сопоставимый рост затрат отмечается и в отношении больных ССЗ, но, по имеющимся данным, в России этот рост может быть связан с перераспределением финансовых средств внутри сферы здравоохранения, тогда как в странах ЕС — их поступлением из «внешних» (к здравоохранению) источников (т.е. речь идет об «инерционном» и «прогрессивном» вариантах финансирования здравоохранения, соответственно).
Проблема 2. Нерациональное распределение денежных средств
С некоторыми допущениями можно считать, что бюджетные средства на здравоохранение распределяются по двум направлениям: на профилактику (первичную) и лечение больных, включая финансирование учреждений и научной деятельности, обеспечивающих реализацию соответствующих мероприятий (профилактических и/ или лечебных). Вклад каждого из этих направлений в снижение смертности от ССЗ оценивался в целом ряде исследований (в большинстве случаев на примере ИБС) [27]. Анализ их результатов позволил сделать вывод, что профилактические меры, направленные на снижение распростране нности факторов сердечно-сосудистого риска
(курение, нездоровое питание, низкая физическая активность, высокое артериальное давление и др.), определяют снижение смертности на 44—73%, инновационные методы лечения (лекарственные, хирургические) — на 23—47% [27]. В связи с этим можно предположить, что имеющийся в настоящее время почти трехкратный разрыв в уровне смертности от ССЗ между Россией и развитыми странами мира определяется не только недостаточным финансированием отечественного здравоохранения, но и неправильным определением приоритетов при его распределении. Выше уже было показано, что на лечение больных ССЗ Россия расходует в 2,4 раза меньше, чем в среднем страны ЕС (и это при допущении, что общая заболеваемость ССЗ в России сопоставима с таковой в странах Европы).
Каковы же затраты отечественного здравоохранения на профилактику ССЗ? Далее приведены результаты анализа размера ассигнований, предусмотренных федеральным бюджетом на 2014 г. на профилактические мероприятия в госпрограмме «Развитие здравоохранения» [28].
Согласно бюджетным статьям, на финансирование подпрограммы «Профилактика заболеваний и формирование здорового образа жизни ...» выделено 20% от общего объема средств, запланированных для финансирования мероприятий госпрограммы «Развитие здравоохранения» (это на 25 млрд руб. меньше предусмотренного самой госпрограммой, в соответствии с которой на профилактические мероприятия планировалось выделить 26% всех запрашиваемых средств). Вместе с тем основные расходы подпрограммы (почти 45 из 71 млрд руб.) связаны с закупкой лекарственных препаратов, предназначенных для лечения больных злокачественными новообразованиями, гемофилией и другими болезнями (т.е. выделены на цели вторичной профилактики). Обеспечение деятельности учреждений, капитальное строительство, межбюджетные трансферты в области лекарственного обеспечения отнимают еще 15,6 млрд руб. И, наконец, непосредственно на первичную профилактику (предупреждение инфекционных заболеваний и формирование здорового образа жизни) выделено 10,7 млрд руб., или 3% от общего объема средств, выделенных в 2014 г. на реализацию всех мероприятий госпрограммы «Развитие здравоохранение». Из этих денег на формирование здорового образа жизни, включая сокращение потребления алкоголя и табака, выделяется 600,75 млн руб.12 (В дополнение к этим средствами в 2014 г. на формирование здорового образа жизни, включая сокращение потребления алкоголя и табака, по госпрограмме «Развитие физической культуры и спорта» выделено еще 27,1 млн руб.), или 0,8% от общего объема средств, выделенных на подпрограмму. Много это или мало? Обнаружено, что даже с учетом всех средств, выделяемых на подпрограмму «Профилактика заболеваний и формирование здорового образа жизни ...», размер финансирования профилактических мероприятий в России в 2014 г. составил 499 руб. на душу населения (15 долларов США, или 11 евро13 (Пересчет в иностранную валюту произведен по курсу покупки Сбербанка России на 01.01.14 (в среднем 32,05 руб. за 1 доллар США и 44,45 руб. за 1 евро). Численность населения России на 01.01.2014 составляла 143 666 931 человек. Источник данных: URL: http://www.gks.ru/free_doc/new_site/population/demo/Popul2014.xls (дата обращения: 27.03.14).)), мероприятий на формирование здорового образа жизни (с учетом средств, выделенных на эти цели по госпрограмме «Развитие физической культуры и спорта» — 27,1 млн руб.) — 4,4 руб. на душу населения (0,14 долларов США, или 0,10 евро).
Опираясь на данные официальной статистики, можно констатировать, что средняя доля денежных средств, выделенных странами ЕС (п =24) в 2010 (или ближайший год) и странами ОЭСР в 2011 г. (или ближайший год) на все профилактические программы, от общего объема ассигнований на здравоохранение была даже меньше, чем в России: (медиана) 2,4 и 2,5%, соответственно (min в Италии — 0,5%, max в Новой Зеландии — 6,4%) [29, 30]. Однако в денежном выражении затраты большинства стран ЕС и ОЭСР оказались существенно выше. В частности, медианные значения затрат (в расчете по паритету покупательной способности на душу населения) составили в странах ЕС 55 евро, в странах ОЭСР — 74 доллара. О размерах финансирования развитыми странами отдельных проірамм, направленных на формирование здорового образа жизни, включая сокращение потребления алкоголя и табака, известно на примере исследования E.W. de Bekker-Grob и соавт. [31]. Авторы показали, что на обозначенные выше цели в Нидерландах в 2003 г. в пересчете на душу населения было потрачено чуть более 12 евро (напомним, в России — 0,1 евро на душу населения в 2014 г.). Еще 56 евро на душу населения было израсходовано на медикаментозную профилактику ССЗ (статины, антигипертензивные препараты) [31]. Всего на профилактику ССЗ правительство Нидерландов потратило более 1 млрд евро (8% от всех затрат на профилактические мероприятия). Очевидно, что сопоставимое по объемам финансирование (десятилетие спустя!) в нашей стране выделяется на реализацию всех профилактических программ, включая лечебное обеспечение мероприятий по вторичной профилактике. Здесь, однако, нужно принять во внимание, что существуют методологические сложности в определении размера затрат на профилактические цели. В частности, более широкое понимание термина «профилактика», по некоторым оценкам, может привести к 3—5-кратному увеличению размера оцениваемых затрат в дополнение к тем, что имеют официальное подтверждение [31, 32].
Возвращаясь к российской действительности, хотелось бы отметить еще один аспект. Из 600,75 млн руб., выделенных Минздраву РФ на формирование здорового образа жизни, 520 млн руб. в виде субсидий были перенаправлены в регионы, всего в 21 субъект. Необходимость целевого финансирования регионов не вызывает сомнения, однако вызывает вопросы тот факт, что 7 субсидированных регионов являются наиболее благополучными (входят в первую десятку из 83 регионов России) и только 1 (Орловская область) входит в десятку аутсайдеров по смертности от ССЗ14 (Смертность от ССЗ за 2012 г. Источник данных: ГНИЦ профилактической медицины. URL: http://www.gnicpm.ru). Также не обнаружено связи факта выделения и объема субсидий с уровнем смертности в регионах населения трудоспособного возраста (25—64 года). По какой причине наиболее уязвимые регионы России остались без финансовой поддержки, остается неясным.
Таким образом, в России доля финансирования всех профилактических программ в структуре всех расходов на здравоохранение (что очерчивает приоритет этого направления) соответствует уровню развитых стран мира. Однако в денежном исчислении на душу населения затраты на все профилактические мероприятия в России в 3—5 раз ниже. Критически мало финансирование мероприятий первичной профилактики ССЗ, при том что распределение этих средств по регионам происходит без учета объективной необходимости.
Проблема 3. Неэффективное расходование выделяемых средств
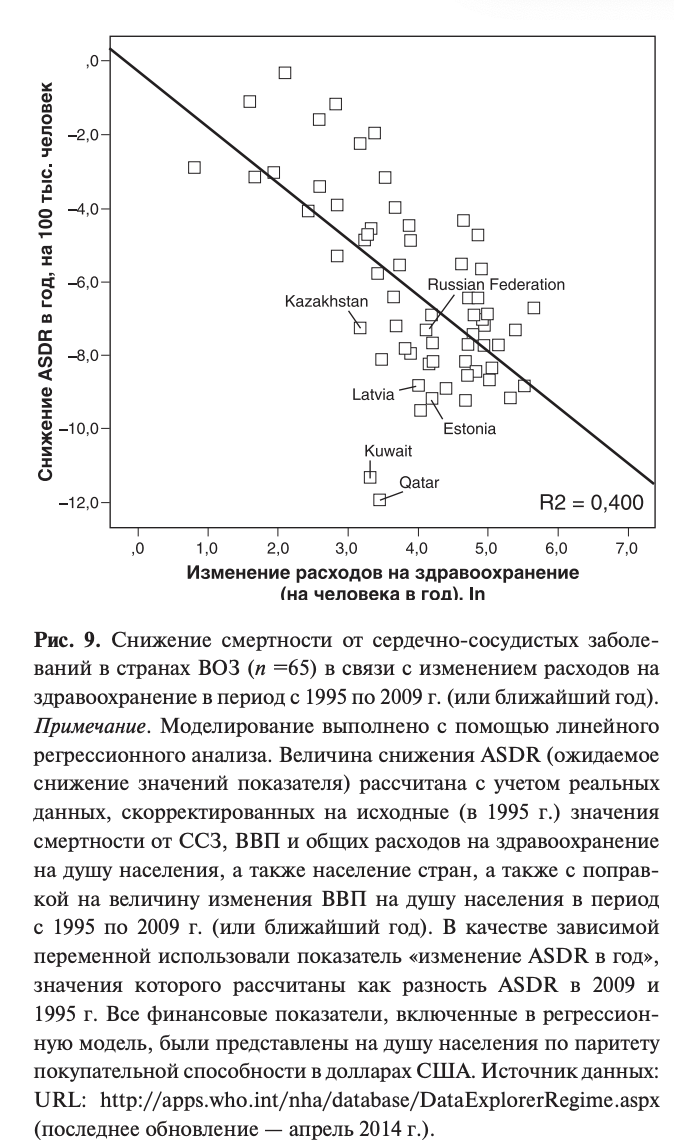
На первый взгляд, высокая распространенность факторов риска, высокая заболеваемость и самая высокая в мире смертность от ССЗ не позволяют говорить об эффективности российского здравоохранения в принципе. Однако следует учесть, что отечественное здравоохранение недофинансировалось на протяжении всей современной истории нашего государства. Этот факт, предположительно, может иметь не только прямой, но и кумулятивный (т.е. накапливающийся со временем) эффект. Проведенные нами модельные расчеты показывают, что с поправкой на значения некоторых финансовых (исходные подушевые значения ВВП, размер затрат на здравоохранение, динамика ВВП), демографических (исходная численность населения) и социальных (исходный уровень смертности от ССЗ) показателей эффективность отечественного здравоохранения (определяемая как изменение смертности от ССЗ в период с 1995 по 2009 г. на единицу изменения затрат на здравоохранение) можно признать «средней» (рис. 9). Для сравнения, за 14 лет (с 1995 по 2009 г.) сопоставимое с Россией снижение смертности от ССЗ было достигнуто в Казахстане, однако при меньшем росте затрат на здравоохранение (в пересчете по паритету покупательной способности +24,7 доллара США на человека в год в сравнении с 62,2 в России). Более существенного снижения смертности от ССЗ при сопоставимом росте затрат на здравоохранение (на 55,2 и 66,1 доллара США на человека в год) добились Латвия и Эстония. Вывод, который в контексте представленной информации очевиден: имеется резерв для повышения эффективности российского здравоохранения, в т.ч. за счет разработки и внедрения инновационных институциональных и технологических решений с доказанной клинико-экономической эффективностью и безопасностью.
Обобщая все данные этого раздела, можно заключить, что системной причиной продолжающейся в России эпидемии ССЗ остаются недостаточные затраты на лечение больных ССЗ и критически малое финансирование профилактических программ. Нерациональное субсидирование регионов с использованием этих средств (без учета потребности, определяемой уровнем смертности от ССЗ) лишь усугубляет проблему. С сожалением приходится констатировать отсутствие в настоящее время источников для опережающего (т.е. опережающего рост экономики страны) роста государственного финансирования профилактических мероприятий. Финансовые ожидания можно связать как минимум с двумя ключевыми факторами: увеличением благосостояния нации (выраженным в денежных единицах на душу населения) и сокращением расходов на военные цели [33]. Реализация первого фактора приведет, вероятно, к увеличению частных расходов на цели, связанные со здоровьем [34], второго (при наличии политической воли) — к перераспределению высвобождающихся средств на цели здравоохранения. Вместе с тем складывающаяся внешнеполитическая обстановка дает основание полагать, что в долгосрочной перспективе источником опережающего увеличения затрат на отечественное здравоохранение может стать только рост экономики страны и, соответственно, благосостояния ее граждан.
Необходимо добавить, что причиной недостаточной эффективности отечественного здравоохранения может быть не только ее хроническое недофинансирование, но также и ряд организационных, структурных и кадровых проблем [35]. Косвенно о вкладе этих факторов можно судить по результатам исследований, показавших, что снижение смертности от ССЗ, не объясненное лечением и профилактикой, варьирует от 3 до 24% (медиана 9%) [27]. Именно эту необъясненную дисперсию можно отнести к позитивным изменениям структуры системы здравоохранения, способов управления ею, а также повышению кадрового потенциала системы.
Сценарии развития эпидемии сердечно-сосудистых заболеваний
При сохранении прежней ситуации с распространенностью в российской популяции факторов сердечнососудистого риска снижение смертности от ССЗ будет определяться только эффективностью лечения больных ССЗ. Как уже оговаривалось выше, успех в снижении смертности от ССЗ определяется этим фактором на 23— 47% [27]. Вне всяких сомнений, реализация имеющихся сил и средств, а также внедрение в России лечебных технологий с доказанной эффективностью (как клинической, так и экономической) и доступ населения к ним приведут к сопоставимому с развитыми странами (и связанному с лечением) снижению смертности от ССЗ. Сугубо «национальных» анатомических, молекулярных или генетических барьеров для этого нет. Однако очевидно также и то, что это не приведет к снижению заболеваемости, а увеличение продолжительности жизни будет происходить только за счет ее увеличения у больных с контролируемым (с применением медицинских технологий) течением ССЗ. По этой причине можно ожидать, что расходы на отечественное здравоохранение (главным образом на стационарное лечение), равно как и потери ВВП вследствие временной / стойкой нетрудоспособности вследствие ССЗ, будут только расти.
Вторую волну эпидемии ССЗ по всему миру может вызвать изменение структуры факторов риска и, в частности, увеличение доли населения с ожирением и сахарным диабетом. Именно с этими факторами некоторые зарубежные исследователи связывают ожидаемый рост заболеваемости ССЗ [36]. Усилит негативные тенденции и увеличение продолжительности жизни больных с ССЗ [36]. C.D. Mathers и D. Loncar, анализируя общемировые тренды, прогнозируют существенное увеличение числа смертей от ССЗ только в рамках пессимистичного сценария развития ситуации. Базовый сценарий этих авторов предполагает небольшое увеличение числа смертей, а оптимистичный — стабильный на протяжении ближайших 15 лет уровень смертности от ССЗ [37].
Инновационный сценарий развития здравоохранения России
Бурное развитие так называемых технологий будущего подводит нас к сценарию развития эпидемии ССЗ в условиях взрывного увеличения объема новых знаний в таких сферах, как регенеративная медицина, композитные и наноматериалы, информационные технологии для обеспечения здоровья и т.д. Очевидно, что интерес к технологиям будущего непрерывно растет. Вместе с тем, как показал финансовый кризис 2009 г., рост потребительского и финансового интереса к таким технологиям, подогреваемый успехами биомедицинских исследований и бурной реакцией на них СМИ, имеет форму «мыльного пузыря» [38]. Все это происходит на фоне отчетливой глобальной тенденции — уменьшения числа фармацевтических разработок, внедрение которых могло бы вызвать благоприятные социальные последствия (снижение заболеваемости, смертности, повышение качества жизни) [39].
Приоритетная разработка в развитых странах капиталоемких и экономически выгодных медицинских технологий и продуктов в ущерб социально ориентированным является одним из следствий преимущественного финансирования медицинской науки в развитых странах частными компаниями [38, 39]. В связи с этим представляется разумным при определении приоритетов государственного финансирования разработок «будущих» инновационных решений исходить из их потенции решать насущные или ожидаемые медико-социальные проблемы (каковыми являются и, по всей видимости, останутся в ближайшие 20—25 лет ССЗ). Полномочия на исследования и разработку высокорисковых и вместе с тем экономически выгодных технологических решений (безотносительно к их социальной значимости) должны быть переданы частному бизнесу. Кроме того, государство должно обеспечить эти разработки результатами фундаментальных исследований, создать необходимые инфраструктурные и аппаратные условия для исследовательской деятельности. Документально эта позиция закреплена в утвержденной в декабре 2012 г. Правительством РФ Стратегии развития медицинской науки в Российской Федерации на период до 2025 г. [40] и в ряде последующих ведомственных актов. Однако с сожалением приходится отмечать признаки «вырождения» этого документа: мероприятия Стратегии не отражены в госпрограммах (в т.ч. и в госпрограмме «Развитие здравоохранения») и, таким образом, не имеют целевого финансирования; нет информации о реализации государством крупных инфраструктурных проектов, необходимых для развития медицинской науки; в срок исполняются только организационные мероприятия, находящиеся в компетенции Минздрава (межведомственные контакты, аудит подведомственных учреждений, действия по совершенствованию нормативноправовой базы).
Приоритеты долгосрочного научно-технологического развития России15 (Раздел подготовлен по материалам долгосрочного Прогноза научно-технологического развития России до 2030 г., разд. «Медицина и здравоохранение» (утв. Правительством РФ 3 января 2014 года, № ДМ-П8-5) [5])
В долгосрочном Прогнозе научно-технологического развития России до 2030 г. раздел «медицина и здравоохранение» выделен в качестве 1 из 7 приоритетных направлений науки, технологий и техники. Данный раздел содержит 41 приоритетную область и 235 направлений научных исследований и разработок. Из их числа в контексте проблем, связанных с распространенностью ССЗ и смертностью от этих причин, нами выделен ряд направлений исследований и разработок, признанных экспертным сообществом наиболее перспективными для России. В их числе исследования и разработки профилактической направленности, нацеленные на создание новых экспериментальных моделей, воспроизводящих наиболее актуальные болезни человека (в т.ч. болезни сердечно-сосудистой системы). Экспертами была обозначена необходимость продолжения исследований по выявлению устойчивых сочетаний изменений структур ДНК, ассоциированных с болезнями или определяющих индивидуальную чувствительность к фармакологическим препаратам, а также определению генов-регуляторов, вовлеченных в механизмы развития болезней. Эти разработки должны базироваться (что и было подчеркнуто экспертами) на результатах эпидемиологических исследований в области популяционной генетики, в которых бы учитывалось генетическое разнообразие этнических групп населения России. Важным дополнением знаний в этой области должны стать регистры больных с ССЗ. Причем учет больных ССЗ должен сопровождаться аккумулированием необходимых биологических образцов (клетки, ткани) в банках биологических материалов. Следует сказать, что создание сети таких биобанков запланировано в соответствии с планом мероприятий по реализации Стратегии развития медицинской науки уже в 2015-2016 гг. [40].
Очевидно, что исследования по установлению ассоциативных и патогенетических связей биологических молекул с болезнями человека не должны быть ограничены анализом ДНК. Большое прикладное значение (и, в частности, для решения проблем диагностики) будут иметь разработки новых методов быстрого обнаружения, количественной оценки и определения функций макромолекулярных (белки, липиды, гликопротеиды, РНК) и низкомолекулярных (цитокины, факторы роста, ионы, микроэлементы) маркеров.
Результаты исследований в этой области создадут основу для более точной оценки кратко- и долгосрочных рисков возникновения и развития ССЗ. Уже сегодня в клинической практике широко применяют некоторые результаты этих исследований: тесты для определения тропонинов (в т.ч. и для экспресс-диагностики), белка, связывающего жирные кислоты, мозгового натрийуретического пептида. Однако анализ рисков, связанных с болезнью, — не единственное практическое приложение разработок методов быстрого обнаружения и количественной оценки молекулярных маркеров. Такие разработки, нацеленные на профилирование молекулярных маркеров в биологических образцах, независимо от их происхождения позволят создать универсальную систему оперативного контроля эффективности и безопасности терапии.
Лечебные стратегии будущего должны поддержать непрерывные отечественные исследования, направленные на создание не только новых лекарственных кандидатов, но и принципиально новых способов доставки лекарственных средств. Некоторые из таких разработок, по нашему мнению, уже в ближайшее десятилетие смогут кардинальным образом решить ряд актуальных проблем терапии больных ССЗ, в частности, проблему их низкой приверженности рекомендованному лечению.
Наибольшие ожидания потребителей медицинской помощи, равно как и части профессионального сообщества, связаны с клеточными технологиями. Об этом свидетельствуют и оценки экспертов, участвовавших в определении приоритетных направлений Прогноза. В частности, ими был обозначен ряд направлений исследований и разработок в области регенерации тканей и органов человека с применением аутологичных и донорских клеток, применения тканевых эквивалентов, стимулирующих регенерацию препаратов, продуктов культивирования клеток. Фундаментальной основой этих разработок станут технологии направленной дифференцировки стволовых клеток для получения функционально активных клеток необходимой специализации (в частности кардиомиоцитов). К сожалению, активность подобных исследований в России находится на минимальном уровне, что препятствует разворачиванию в нашей стране этого исследовательского фронта регенеративной медицины. Вместе с тем в России продолжаются перспективные исследования в области создания биоактивных веществ, стимуляторов регенерации тканей и органов (в т.ч. сердечно-сосудистой и нервной системы), а также разработки методов адресной доставки биотехнологических лекарственных препаратов. Продолжение этих исследований, по мнению экспертов, соответствует социально- экономическим приоритетам нашего государства.
Еще одним важным научным направлением является биоинженерия и создание «искусственных» органов человека, включая сердце. Несмотря на многочисленные заявления о создании и даже клиническом применении скаффолдов (синтетических или биологических каркасов внутренних органов), разработки в этой области остаются перспективными. Развитие технологий биоинженерии, получение новых тканевых эквивалентов, усовершенствование тканевого ЗО-прототипирования способно радикально изменить парадигму донорства внутренних органов. Революционные изменения возможны и в сфере кардиохирургических вмешательств в связи с разработкой технологий получения фрагментов коронарных сосудов с использованием аутологичных клеток. Другой фронт перспективных разработок для этой сферы — новые композитно-полимерные биодеградируемые и экологически безопасные материалы, а также поверхности и покрытия, включающие биологически активные молекулярные структуры. Использование этих разработок для создания биомеханически совместимых имплантов и ангиохирургических стентов потребует параллельного создания заделов, связанных с моделированием биоактивных конструкций, проверкой их биологической эффективности в экспериментальных условиях с применением минимально травматичных методов оперативного вмешательства.
Перечисленные выше перспективные направления исследований и разработок нацелены главным образом на повышение эффективности лечения больных путем восстановления анатомической целостности тканей и органов человека. Вместе с тем очевидно, что реабилитация больных ССЗ требует восстановления не только структуры поврежденной ткани, но и функциональной способности органа в целом. С наибольшей очевидностью последнее можно отнести к больным, перенесшим острое нарушение церебрального кровотока, либо страдающим от его хронической недостаточности. В связи с этим долгосрочный Прогноз предусматривает необходимость продолжения исследований структурнофункционального описания тканей, клеток и клеточных элементов, обеспечивающих когнитивную функцию. Исследование механизмов функционирования астроцитов и олигодендроцитов различных отделов и зон головного мозга в норме и при патологии создаст фундаментальный задел для разработки медикаментозного и инструментального восстановления утраченных мозговых функций. Учитывая наличие естественных препятствий (в частности, гематоэнцефалического барьера) для медикаментозной регуляции когнитивной функции человека, разработка средств доставки эффекторных молекул в различные компартменты мозговых клеток- мишеней также признана экспертами актуальным направлением для российской медицинской науки.
Источник финансирования
Статья подготовлена в рамках Программы фундаментальных исследований Национального исследовательского университета «Высшая школа экономики» (НИУ ВШЭ) и с использованием средств субсидии на государственную поддержку ведущих университетов Российской Федерации в целях повышения их конкурентоспособности среди ведущих мировых научно-образовательных центров, выделенной НИУ ВШЭ.
Конфликт интересов
Авторы данной статьи подтвердили отсутствие конфликта интересов, о котором необходимо сообщить.
ЛИТЕРАТУРА
- Концепция долгосрочного социально-экономического развития Российской Федерации на период до 2020 года. Распоряжение Правительства РФ от 17.11.2008 № 1662-р. URL: http://gov.garant.ru/SESSION/PILOT/main.htm (дата обращения: 26.03.2015).
- Соколов А.В., Чулок А.А. Долгосрочный прогноз научнотехнологического развития России на период до 2030 года: ключевые особенности и первые результаты. Форсайт. 2012; 6 (1): 12-25.
- Salazar A., Miles I. The impact assessment of telematics applications in health care in Europe. J. Health Care Technol. Management. 2004; 5 (5/6): 359-377.
- Cunningham P., Grant-Pearce C., Green L., Miles I., Uyarra E. In sickness, in health and in innovation: NHS DIRECT — a health sector innovation study. 2005; 53 (3): 42-65.
- Прогноз научно-технологического развития России: 2030. Медицина и здравоохранение. Под ред. Л.М. Гохберга, Л.М. Огородовой. М.: НИУ «Высшая школа экономики». 2014. 48 с.
- Vos Т., Flaxman A.D., Naghavi М. Years lived with disability (YLDs) for 1160 sequelae of 289 diseases and injuries 1990-2010: a systematic analysis for the Global Burden of Disease Study 2010. 2012; 380 (9859): 2163-2196.
- Ford E.S., Capewell S. Coronary heart disease mortality among young adults in the U.S. from 1980 through 2002: concealed leveling of mortality rates. Am. Coll. Cardiol. 2007; 50: 2128-2132.
- Nichols M., Townsend N., Scarborough P., Rayner M. Trends in age specific coronary heart disease mortality in the European Union over three decades: 1980-2009. Heart J. 2013; 34 (39): 3017-3027.
- O’Flaherty M., Allender S., Taylor R., Stevenson C., Peeters A., Capewell S. The decline in coronary heart disease mortality is slowing in young adults (Australia 1976-2006): a time trend analysis. J. Cardiol. 2012; 158 (2): 193-198.
- Kontsevaya A., Kalinina A., Oganov R. Economic burden of cardiovascular diseases in the Russian Federation. Health Regional Issues. 2013; 2:199-204.
- И. Тимофеева Т.Н., Деев А.Д., Шальнова C.A., Баланова Ю.А., Константинов В.В. Аналитическая справка об эпидемиологической ситуации по АГ в 2008 году и ее динамике с 2003 по 2008 гг. по трем проведенным мониторингам. URL: http:// www.e-hypertonia.ru (дата обращения: 13.03.2015).
- О состоянии санитарно-эпидемиологического благополучия населения в Российской Федерации в 2012 году. Государственный доклад. М.: Федеральная служба по надзору в сфере защиты прав потребителей и благополучия человека.176 с.
- Глобальный опрос взрослого населения о потреблении табака (GATS) в Российской Федерации в 2009 г. URL: http://www.who.int/tobacco/surveillance/ru_tfi_gatsrussian_countryreport.pdf (дата обращения: 26.04.2015).
- Рощина Я.М. Динамика и структура потребления алкоголя в современной России. Вестник Российского мониторинга экономического положения и здоровья населения НИУ ВШЭ. 2012; 2: 238-257.
- Nichols М., Townsend N., Luengo-Femandez R., Leal J., Gray A., Scarborough P., Rayner M. European Cardiovascular Disease Statistics 2012. European Heart Network, Brussels, European Society of Cardiology, Sophia Antipolis. URL: http://www.escardio.org/about/Documents/EU-cardiovascular-disease-statistics-2012.pdf (дата обращения: 28.03.2015).
- Постановление Правительства РФ от 15 апреля 2014 г. № 294 «Об утверждении государственной программы Российской Федерации «Развитие здравоохранения». URL: http://www.rg.ru/2014/04/24/zdravooxr-site-dok.html (дата обращения: 14.03.2015).
- Allender S., Scarborough Р., Peto V., Rayner М., Leal J., Luengo- Femandez R., Gray A. European cardiovascular disease statistics, 2008 edition. Heart Foundation. 2008; 4: 4-11. URL: http:// www.herzstiftung.ch/uploads/media/European_cardiovascular_disease_statistics_2008.pdf (дата обращения: 05.04.2015).
- Leal J., Luengo-Fernändez R., Gray A., Petersen S., Rayner M. Economic burden of cardiovascular diseases in the enlarged European Union. Heart J. 2006; 27 (13): 1610-1619.
- PAHX и ГС при Президенте РФ. Последствия слабой конкуренции: количественные оценки и выводы для политики: экспертно-аналитический доклад. Экономическая политика. 2012; 6: 5-53.
- Stockier D. Population causes and consequences of leading chronic diseases: a comparative analysis of prevailing explanations. Milbank Q. 2008; 86 (2): 273-326.
- Arah O.A., Westert G.P., Delnoij D.M., Klazinga N.S. Health system outcomes and determinants amenable to public health in industrialized countries: a pooled, cross sectional time series analysis. Health. 2005; 2 (5): 81.
- Liu Y., Dalal K., Stollenwerk В. The association between health system development and the burden of cardiovascular disease: An analysis of WHO country profiles. PLoS One. 2013; 8 (4): 61718.
- Fuchs V.R. The gross domestic product and health care spending. Engl. J. Med. 2013; 369:107-109.
- Yang L., Wu M., Cui B., Xu J. Economic burden of cardiovascular diseases in China. Rev. Pharm. Outcomes Res. 2008; 8 (4): 349-356.
- Lakic D., Tasic L., Kos M. Economic burden of cardiovascular diseases in Serbia. Vojnosanit Pregl. 2014; 71 (2): 137-143.
- National Heart Foundation, 2005. The shifting burden of cardiovascular disease in Australia. URL: http://www.heartfoundation.org.au/sitecollectiondocuments/hf-shifting_burden-cvd accecons-2005-may.pdf (available: 28.03.2015).
- Psota M., Capewell S., O’Flaherty M., Goncalvesova E. The causes of changes in coronary heart disease mortality rates using the IMPACT model: A systematic review. Cardiology Letters. 2013; 22 (6): 449-458.
- Федеральный закон от 02.12.2013 (ред. от 28.06.2014) № 349-ФЗ от 02.12.2013 «О федеральном бюджете на 2014 год и на плановый период 2015 г. и 2016 г». URL: http://www.consultant.ru/document/cons_doc_LAW_l 72899/ (дата обращения: 22.03.2015).
- Stat. Extracts. URL: http://stats.oecd.oig/OECD (2012). Health at a Glance: Europe 2012. OECD Publishing. URL: http:// dx.doi.org/10.1787/9789264183896-en (available: 10.03.2015).
- Stat Extracts. URL: http://stats.oecd.org (Available: 10.04.2015).
- de Bekker-Grob E.W, Polder J. J., Mackenbach J.P., Meerding WJ. Towards a comprehensive estimate of national spending on prevention. BMC Public Health. 2007, 7: 252.
- Miller G., Roehrig С., Hughes-Cromwick Р., Lake С. Quantifying national spending on wellness and prevention. Health Econ. Health Serv. Res. 2008; 19: 1-24.
- Brenner M.H. Impact of military expenditures on global health and life expectancy. Biowar Defence. 2013; 1 (1): 7.
- Hartwig J. What drives health care expenditure? Baumol’s model of ‘unbalanced growth’ revisited. Health Econ. 2008; 27 (3): 603-623.
- Шевский В.И., Шейман И.М., Шишкин C.B. Модернизация российского здравоохранения: 2008—2020 гг. М.: Издательский дом ВШЭ. 22 с.
- Pandya A., Gaziano Т.А., Weinstein М.С., Cutler D. More Americans living longer with cardiovascular disease will increase costs while lowering quality of life. Health Affairs. 2013; 32 (10): 1706— 1714.
- Mathers C.D., Loncar D. Projections of global mortality and burden of disease from 2002 to 2030. PLoS Med. 2006; 3 (11): 442.
- Dorsey E.R., de Roulet J., Thompson J.P., Reminick J.I., Thai A., White-Stellato Z., Beck C.A., Geoige B.P., Moses H. 3rd Funding of US biomedical research, 2003-2008. 2010; 303 (2): 137-143.
- Dorsey E.R., Thompson J.P., Carrasco M., de Roulet J., Vüücore P., Nicholson S., Johnston S.C., Holloway R.G., Moses H. 3rd. Financing of U.S. biomedical research and new drug approvals across therapeutic areas. PLoS One. 2009; 4 (9): 7015.
- Распоряжение Правительства РФ от 28.12.2012 № 2580-р «Об утверждении Стратегии развития медицинской науки в Российской Федерации на период до 2025 года». URL: http://gastroscan.ru/literature/authors/6042 (дата обращения: 20.03.2015).





